Tag: ból głowy
Narkolepsja
20 września, 2019 BlogCo to jest narkolepsja?
Narkolepsja należy do chorób neurologicznych. Jej istotą jest nadmierna senność w ciągu dnia. Za jej etiologię uważa się niedobór hipokretyny- białka, które jest odpowiedzialne za regulowanie snu i czuwania. Zmniejszona produkcja hipokretyny jest skutkiem uszkodzenia bocznego podwzgórza (część mózgu), od którego uzależniony jest sen. Powszechnie głoszą, że dzieje się tak w wyniku nieprawidłowej reakcji układu odpornościowego, którą wywołuje banalna infekcja.

Narkolepsja cztery główne objawy
Nie zawsze występują wszystkie cztery objawy w toku choroby.
– senność, która występuje w ciągu dnia- Ten objaw jest pierwszym, a czasami jedynym symptomem choroby. Chorym zdarza się zasypiać w czasie krótszym niż 5 minut w przypadkach, gdy zdrowa osoba jest aktywna, na przykład podczas rozmowy z przełożonym. Senność zmienia się w ciągu dnia. Po krótkiej drzemce ustępuje, po czym znów się nasila.

– katapleksja-Jest to objaw, który występuje wyłącznie w narkolepsji. Katapleksja polega na spadku napięcia mięśniowego w sytuacjach emocjonalnych (np. gniew, śmiech). Za sprawą zwiotczenia mięśni chorzy miękko osuwają się na ziemię. Kiedy uszkodzenie podwzgórza jest niewielkie wiotczeją jedynie mięśnie twarzy, co przejawia się bełkotliwą mową i opadającą żuchwą.
– halucynacje senne -Narkolepsja łączy się z fazą snu REM, w której występują marzenia senne. Faza non- REM (głęboka, bez snów) powinna poprzedzać fazę REM tak jak to się dzieje u osób zdrowych. Narkolepsja charakteryzuje się tym, że chorzy na nią zapadając w sen od razu zagłębiają się w świat bardzo rzeczywistych marzeń sennych, które zazwyczaj budzą lęk i są podobne do halucynacji.
– paraliż przysenny– występuje podczas zasypiania albo tuż po obudzeniu. Pojawia się niemożność poruszania się przez kilka lub kilkanaście sekund ponieważ ciało jest sparaliżowane tak jak w czasie marzeń sennych, jednak świadomość nie jest uśpiona.
Narkolepsja – diagnoza
W postawieniu trafnej diagnozy pomagają badania snu pacjenta w nocy i w ciągu dnia (czujniki zapisują na przykład liczbę drzemek, zasypianie od razu fazą snu REM). Innym sposobem na rozpoznanie choroby jest pobranie płynu mózgowo- rdzeniowego oraz sprawdzenie poziomu hipokretyny, w Polsce jednak nie stosuje się tego sposobu.
Narkolepsja – leczenie

Aby wyleczyć katapleksję i halucynacje wdraża się leczenie przeciwdepresyjne natomiast na nadmierną senność stosuje się preparat używany w terapii ADHD- nie zawsze jednak wykazuje on skuteczność. Na świecie rozpowszechniony jest inny lek działający pobudzająco. Ma on właściwości stymulujące dzięki którym pacjent może w miarę normalnie funkcjonować nie zapadając w drzemkę w ciągu dnia. Kiedy przypadek jest ciężki do leczenia włącza się hydroksymaślan sodu, który ułatwia dobry sen nocą i ogranicza ataki snu w dzień. Niestety oba wspomniane wyżej leki nie podlegają refundacji, a indywidualny ich import jest kosztowny.
źródła zdjęć:
- https://www.therecoveryvillage.com/wp-content/uploads/2018/11/NARCOLEPSY.jpg
- https://www.kobieta.pl/media/cache/default_view/uploads/media/default/0001/53/a71373299f28a02003e63324df9e775a7b189bd5.jpg
- https://media.healthday.com/Images/icimages/doc_teen2262.jpg
Choroba HALLERVORDENA
4 lipca, 2019 BlogNa czym polega choroba Hallervordena?
Choroba Hallervordena jest to zwyrodnienie układu nerwowego z namnożeniem się żelaza w mózgu. Jest rzadką, dziedziczną chorobą, której istotą jest neurologiczne, postępujące zaburzenie ruchowe. Ostatnio udało się znaleźć jedną z genetycznych przyczyn choroby, jednakże są jeszcze inne geny wywołujące tę chorobę, które nie zostały zidentyfikowane. U około 50% pacjentów zaobserwowano mutację genu PNAK 2, który bierze udział w metabolizowaniu witaminy B5. Cechą charakteryzującą wszystkie przypadki choroby jest gromadzenie się żelaza w mózgu wraz z postępującymi zaburzeniami ruchu. Pacjenci mogą przez dłuższe etapy czasu czuć się dobrze (sytuacja chorego może być ustabilizowana), po czym następuje remisja objawów. Oczywiście nie ma takich samych przypadków choroby, każdy jest indywidualny. Dzieje się tak dlatego, że genetyczne mutacje mogą się różnić w poszczególnych rodzinach.

Czynniki wpływające na intensyfikację symptomów choroby i na jej bardziej dynamiczny rozwój nie zostały poznane. Cechy wyróżniające tę chorobę i występujące u wszystkich pacjentów to: dystonia (anomalia w napięciu mięśniowym, torsje), sztywność mięśni i nagłe mimowolne skurcze mięśni (spastyczność). Wyróżnione cechy mogą stać się przyczyną problemów z chodzeniem, niezdarności, trudności w kontrolowaniu ruchów i problemów z mówieniem. Inną cechą łączącą te przypadki jest degeneracja siatkówki, która prowadzi do postępującej kurzej ślepoty. Niestety trzeba przygotować się na to, że objawy choroby postępują i są coraz silniejsze. Choroba różni się pod względem problemów jakie wywołuje. Ważne jest edukowanie rodziców dzieci,u których dopiero co zdiagnozowano tę chorobę, aby zdawali sobie sprawę z owej różnorodności objawów, którymi przejawia się to schorzenie. Istnienie wielu objawów nie jest równoznaczne z tym, że u każdego dziecka będą obecne wszystkie z nich lub, że będą one bardzo nasilone.
Jakie są objawy choroby Hallervordena?
Nerwowo- mięśniowe objawy powiązane z wszystkimi formami choroby Hallervordena:
– Choreoatetoza – jest położeniem, w którym pojawiają się mimowolne nagłe i nerwowe ruchy (pląsawica) występujące na przemian z stosunkowo wolnymi, wykręcającymi ciało ruchami (atetoza).
– Dystonia jest zaliczana do grupy zaburzeń mięśni gładkich, wywołujących ich kurczenie się, które mogą zmuszać pewne części ciała do niezwykłych i bolesnych ruchów oraz pozycji. Dystonia (mimowolne skurcze mięśni) oddziałuje również na mięśnie w ustach i gardle, co może być przyczyną słabej artykulacji i mamrotania (dysarthria), a także trudności z połykaniem. Postępująca dystonia w tych mięśniach, powoduje możliwą utratę mowy, jak również gryzienie języka.
– Blepharospasm – jest to upośledzenie mięśni powiek, którego konsekwencjami są nadmierne mruganie i mimowolne zamknięcie powiek.
– Spastyczność i sztywność mięśniowa – początkowo dotyka nóg. W późniejszym stadium rozwija się w ramionach, co wywołuje utratę kontroli nad ruchami ciała. Skurcze mięśni mogą powodować złamania kości (które nie są skutkiem traumy ani wypadku)
– Torticollis – bezwiedne kurczenia się z mięśni szyi, powodujące odbiegające od normy ruchy i pozycje głowy i szyi.
Jakie są rokowania w przypadku tej choroby?
Choroba Hallervordena jest postępowym niedowładem. Ma charakter nagłych wybuchów choroby, nie posuwa się do przodu w równym tempie. Okresy nagłego pogorszenia trwające przez odcinek czasu od jednego do dwóch miesięcy, przeplatają się ze stanami stabilizacji pomiędzy. Zaczynając się u dzieci choroba może rozwijać się szybciej. Chorzy nie mogą poruszać się o własnych siłach i potrzebują wózka inwalidzkiego, z uwagi na fakt rozwijającej się u nich dystonii i spastyczności. Przedwczesna śmierć jest możliwa w chorobie Hallervordena. Jednak długość życia pacjentów nie jest stała. Chorzy, którzy są pod stałą opieką lekarską mogą dożyć nawet do wieku dojrzałego. Powodem przedwczesnej śmierci jest zazwyczaj dystonia i ograniczone przełykanie, które może powodować zmniejszoną rację spożywanych posiłków i zapalenie płuc. Lepsze rokowania mają pacjenci, u których choroba pojawiła się w późniejszym wieku, choroba przebiega łagodniej, a co za tym idzie mogą oni dożyć do wieku dojrzałego.
Jak można rozpoznać chorobę?
Aby zdiagnozować chorobę Hallervordena należy wykonać badanie rezonansu magnetycznego. Jest to metoda obrazowa, która daje obszar do obserwacji charakterystycznego nagromadzenia się żelaza w pewnych obszarach mózgu (istota szara).
Choroba Hallervordena – leczenie
Nie ma uniwersalnego sposobu leczena tej choroby, polega ono głównie na łagodzeniu jej objawów. Leczenie może obejmować współpracę specjalistów takich jak: pediatra albo internista, neurolog, okulista i genetyk. Zespołowe wsparcie terapeutyczne powinno obejmować także: gimnastykę, fizjoterapię, hipnoterapię oraz masaże rozluźniające mięśnie.
źródła zdjęć:
https://s3.envato.com/files/244482792/preview.jpg
https://cdn.galleries.smcloud.net/t/galleries/gf-cDg9-YsRq-Lq8V_choroba-hallervordena-spatza-to-zwyrodnienie-ukladu-nerwowego-1920×1080-nocrop.jpg
Glejak mózgu
2 lipca, 2019 BlogCo to jest glejak mózgu?
Glejaki w terminologii medycznej należą do grupy nowotworów ośrodkowego układu nerwowego, które mają swój początek w komórkach glejowych. Glejaki mają różne postacie w obrębie komórek mózgu, w których mają swoje źródło (astrocyty, oligodentrocyty). Różnią się także stopniem agresywności.
Nowotwory złośliwe czyli glejaki, które mogą występować w każdym miejscu w obszarze ośrodkowego układu nerwowego, co wskazuje głównie na mózg, a rzadziej na rdzeń kręgowy. Glejaki wyróżniają się właściwością polegającą na lokalnym rozszerzaniu się w obrębie ośrodkowego układu nerwowego.
Nowotwory tego typu mogą pojawiać się u osób w każdym wieku, jednak najbardziej rozpowszechnione są u osób w 5. i 6. dekadzie życia.
Przyczyny glejaka
Nie znane jest pochodzenie tej choroby. Znaleziono co prawda kilka czynników ryzyka, które mogą zwiększać prawdopodobieństwo zachorowania na glejaka, choć nie zawsze okazują się one czynnikiem sprawczym. Czynniki ryzyka mogą mieć wpływ na zachorowanie, ale nigdy nie stanowią bezpośredniej przyczyny choroby.
Wśród czynników, które mogą zwiększyć ryzyko zachorowania można wymienić:
– tendencje rodzinne: występowanie glejaka wśród najbliższych krewnych (przynajmniej jeden przypadek w tej samej rodzinie) dwukrotnie zwiększa niebezpieczeństwo zachorowania
– zespoły genetyczne: niektóre wrodzone zespoły predestynują do większego niebezpieczeństwa zachorowania na glejaka głównie z powodu obecności jednej lub więcej mutacji genetycznych. Przykładowo są to zespoły: Cowden, Turcota, Lyncha, Li–Fraumeniego oraz
nerwiakowłókniakowatość typu I.
Rodzaje glejaków
Glejaki, po poddaniu badaniom histopatologicznym wyróżnia się ze względu na typy komórek nerwowych, z których się wywodzą (astrocyty, oligodendrocyty lub ependymocyty).
Istnieje również podział w skali od I do IV. W rozróżnieniu tym bierzemy pod uwagę szybkość wzrostu guza i jego agresywność.
– guzy I stopnia – występują one również u dzieci, dają najlepsze rokowania
– guzy II stopnia – (glejaki wysokozróżnicowane) należą do guzów wolno rosnących, naciekowych, wiążą się ze średnimi rokowaniami
– guzy III stopnia (anaplastyczne) i IV stopnia (glejaki wielopostaciowe) są agresywne o najmniej korzystnym rokowaniu.
Objawy glejaka
Może zaistnieć przypuszczenie o glejaku, gdy pojawiają się niepokojące objawy takie jak: zawroty głowy, zachwiania równowagi, napady padaczkowe, zmiany osobowości oraz wszelkiego rodzaju zaburzenia neurologiczne- w tym zaburzenia widzenia, mówienia, utrata siły mięśniowej, zmiana chodu. Objawy glejaka mogą również dawać o sobie znać pod postacią wzrostu ciśnienia w czaszce. Symptomami tego mogą być: bóle głowy, mdłości, senność, wymioty.
Glejak diagnoza
Przy rozpoznaniu glejaka lekarz kieruje na badanie rezonansu magnetycznego (MRI) mózgu. Zakres obrazowy tej metody pozwala nie tylko na wykrycie glejaka, ale także na określenie obszaru choroby.
W razie podejrzenia guza mózgu często najpierw stosuje się tomografię komputerową z użyciem środka kontrastowego.
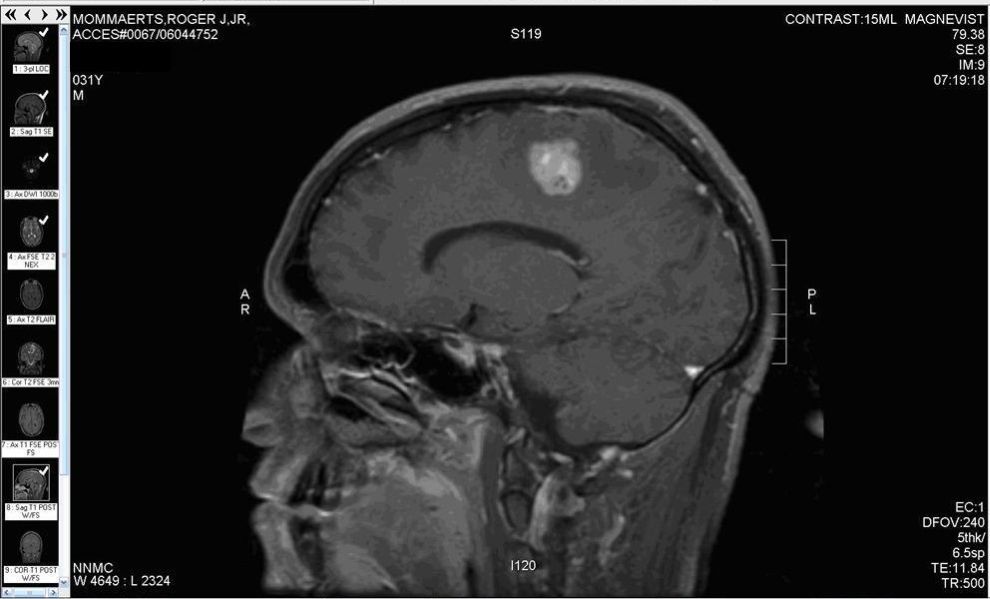
Należy również pobrać tkankę do badania histopatologicznego- podczas operacji chirurgicznej lub za pomocą biopsji. Badanie laboratoryjne tkanki ma za zadanie uprawomocnienie rozpoznania i określenie charakterystyki, podtypu guza, co stanowi podpowiedź co do sposobu leczenia.
Glejak leczenie
Podstawowym leczeniem glejaka jest zabieg chirurgiczny o możliwie jak najszerszym zakresie. Leczenie podjęte po operacji zależy od podtypu glejaka:

– glejak wysokozróżnicowany (stopień 1 i 2) u osób, u których możliwe jest w dużym stopniu ryzyko nawrotu choroby po operacji wdraża się radioterapię. Mniejsze znaczenie ma w leczeniu glejaków wysokozróżnicowanych chemioterapia stosuje się ją wówczas, gdy guz nie ma zalecenia do operacji, lub w przypadku guzów nawracających po radioterapii.
– glejak anaplastyczny (stopień 3) pooperacyjne leczenie glejaka anaplastycznego polega na zastisowaniu radioterapii a następnie chemioterapii.
– glejak wielopostaciowy (stopień 4) leczenie po opercji wymaga jednoczesnego stosowania chemioterapii i radioterapii (leczenie skojarzone)
źrodła zdjęć:
https://www.hellozdrowie.pl/wp-content/uploads/2019/01/glejak-wielopostaciowy-1140×760.jpg
https://glejak.com/wp-content/uploads/2013/10/glejak-mozgu-rak-mozgu.jpg
https://i.wpimg.pl/640×284/portal-abczdrowie.wpcdn.pl/imageCache/2018/11/22/98189108-m_c1e9.jpg
Krwotok podpajęczynówkowy
14 marca, 2019 BlogCo to jest krwotok podpajęczynówkowy?
Krwotok podpajęczynówkowy to przypadłość, w której występuje nieprawidłowość przepływu krwi. Krew przedostaje się do strefy między oponą pajęczą a miękką (przestrzeń podpajęczynówkowa), gdzie znajduje się płyn mózgowo- rdzeniowy.
Każdego roku w Polsce statystyki pokazują nowe zachorowania. Jest ich około 3 tysięcy, a jedna czwarta kończy się śmiercią.
Przyczyny krwotoku podpajęczynówkowego
Krwotok podpajęczynówkowy może być wynikiem:
– pęknięcia tętniaka (najczęściej)
– naczyniaka mózgu (rzadko)
– obecności skazy krwotocznej
– przebytego urazu głowy
Krwotok podpajęczynówkowy – objawy
Krwotok podpajęczynówkowy może zaskoczyć pacjenta nagłym początkiem choroby. Może wystąpić nawet gdy chory czuje się dobrze i zdrowo. Niektórym chorym na kilka dni lub tygodni przed pojawieniem się krwotoku może doskwierać ból głowy. Bóle te nie wyróżniają się jednak niczym szczególnym, co mogło by świadczyć o krwotoku.
Silne bóle głowy pojawiają się czasami w następujących okolicznościach, które mogą świadczyć o podwyższonym ciśnieniem tętniczym:
– kaszel
– emocje
– oddawanie stolca
– aktywność fizyczna
Jednak w większości przypadków bóle nie są powiązane z ciśnieniem tętniczym.
Ból głowy eskaluje przy każdym ruchu. Z bólem wiążą się często nudności i wymioty oraz dłużej lub krócej trwająca utrata przytomności. Rzadko pojawiają się drgawki, zaburzenia psychiczne lub porażenia ruchów gałek ocznych.

Przy silnych bólach głowy utracie na długi czas przytomności i innych objawach świadczących o uszkodzeniu mózgu – różnicuje się stopień ciężkości choroby. Wygląda on następująco: od niewielkiego (lekkie bóle głowy bez utraty przytomności) do skrajnie ciężkiego (pełna śpiączka z porażeniem kończyn).
Stan pacjenta może być niestabilny i ulegać gwałtownym zmianom. W ciągu pierwszych kilkunastu dni pogorszenie stanu zdrowia może być następstwem:
– ponownego krwawienia, do którego dochodzi u 25% chorych
– powikłań takich jak obrzęk mózgu bądź skurcz tętnic mózgowych powodujących niedokrwienie
Jeżeli przypuszcza się wystąpienie krwotoku podpajęczynówkowego należy niezwłocznie przetransportować chorego do szpitala, w którym jest specjalistyczny sprzęt diagnostyczny.

Krwotok podpajęczynówkowy – diagnoza
Aby trafnie rozpoznać krwotok podpajęczynówkowy należy wykonać badania tomografii komputerowej. Daje to możliwość wykrycia wynaczynionej krwi, a także ułatwia przybliżyć ocenę wynaczynionej krwi oraz pozwala określić ewentualną przyczynę krwawienia. Wykazać krwotok podpajęczynówkowy może również badanie płynu mózgowo- rdzeniowego, które sprawdza obecność domieszek krwi. Metodą tą bada się gdy nie ma możliwości wykonania tomografii komputerowej.
Krwotok podpajęczynówkowy – leczenie
Pacjent, u którego zdiagnozowano krwotok podpajęczynówkowy powinien przyjąć pozycję leżącą. Jeśli udało się uniknąć powikłań chory powinien leżeć unieruchomiony przez cztery tygodnie od momentu wystąpienia krwawienia. Kiedy lekarz stwierdzi tętniaka konieczna może być operacja, która ma za zadanie zabezpieczenie pacjenta przed kolejnym krwawieniem z tętniaka. Zabieg chirurgiczny powinien być wykonany niezwłocznie aby uchronić pacjenta przed kolejnym konsekwencjami (nawrót krwawienia).
źródła zdjęć:
- biomedical.pl/4_3/400/ce61ec922c5d07c101ab1d512ab517dd.jpg
- https://slideplayer.pl/slide/836340/2/images/7/slide/836340/2/images/7/Powikłania+Powtórne+krwawienie+(ryzyko+większe+w+ciągu+doby+od+pęknięcia+tętniaka).jpg
- https://zdrowie.tvn.pl/media/cache/content_thumbnail_small/xadobestock-70370388-jpeg.jpeg.pagespeed.ic.sya-kg4vlX.jpg
Kręcz szyi
15 stycznia, 2019 Blog1. Co to jest kręcz szyi?
Kręcz szyi (łac. torticollis, caput obstipum) to choroba, która charakteryzuje się przymusowym odchyleniem szyi w jednym kierunku. Choroba ta jest najczęściej spotykana u dzieci ale występuje też u dorosłych.
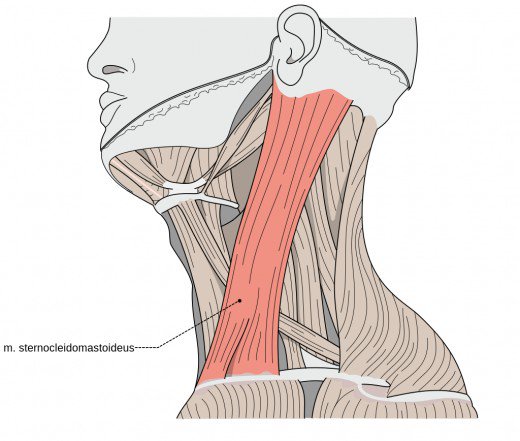
U podłoża tej choroby leży wada mięśnia mostkowo- obojczykowo – sutkowego po jednej stronie ciała, czego następstwem jest bolesne przechylenie głowy na bok oraz jej skręcenie w stronę przeciwną ze wzrokiem skierowanym lekko w górę. Lewostronny kręcz szyi charakteryzuje się tym, że szyja jest zgięta w lewo, głowa skręcona w prawo, natomiast analogicznie kręcz prawostronny odznacza się tym, że szyja jest zgięta w prawo, a głowa skręcona w lewo.
Druga forma tej choroby jest częściej spotykana. W efekcie choroba prowadzi do rozciągnięcia i wzmożenia napięcia mięśnia po jednej stronie szyi, podczas gdy po drugiej stronie ten sam mięsień jest przykurczony i osłabiony
2. Kręcz szyi rodzaje i przyczyny
– kręcz szyi wrodzony- u przyczyn kręczu szyi wrodzonego leżą uraz okołoporodowy w obrębie szyi powstały przy przechodzeniu dziecka przez drogi rodne lub nieodpowiednie ułożenie główki dziecka w łonie matki. Z kolei kręcz wrodzony, u podłoża którego leżą zmiany kostne może powstawać w wyniku obecności wad rozwojowych w obrębie kośćca lub zmian w budowie kręgów, które charakteryzują chorobę Klippela Feila.
– kręcz szyi nabyty – najczęstszymi powodami nabytej formy kręczu szyi są: zapalenie węzłów chłonnych, stany zapalne, które obejmują ropnie poza gardłowe, zapalenie migdałków a także zapalenie wyrostka sutkowatego oraz choroby reumatyczne bądź dyskopatia. Skutkami wszystkich tych chorób może być kręcz szyi nabyty. U podłoża choroby może też leżeć nietypowa przepuklina dysku międzykręgowego lub podwichnięcie kostne.
Z kręczem szyi mogą się wiązać również nagłe ruchy czynne i bierne szyi, jak również przyjmowanie nieprawidłowej postawy ciała (na przykład złe usytuowanie głowy podczas leżenia). Innymi powodami skręcenia szyi mogą być: uszkodzenia kręgów szyjnych, porażenia wiotkie, a nawet wady narządu wzroku, słuchu lub zaburzenia na tle układu nerwowego. Zapalenie szpiku kostnego oraz guzy nowotworowe także mogą doprowadzić do rozwoju choroby.
W większości przypadków nie wykazano jasnej przyczyny skręcenia szyi, mówimy wówczas o kręczu idiopatycznym
3. Kręcz szyi objawy
Głównym objawem jest skręcenie szyi i przechylenie głowy na bok, wzrok jest skierowany lekko na bok. Objawami współtowarzyszącymi są;
– ból lub sztywność szyi
– ból głowy
– niemożność normalnego poruszania głową
– uchylenie podbródka po jednej stronie
– obrzęk mięśni szyi

U dzieci oprócz kręczu szyi może występować uniesienie jednego ramienia w kierunku objętych skurczem mięśni szyi. W przebiegu choroby deformacja powiększa się. Po stronie przykurczonej twarz staje się mniejsza, następuje odchylenie nosa w stronę chorą, kąty oczu i uszu obniżają się, a oko zaczyna wyglądać na mniejsze i innego kształtu. Choroba doprowadza także do zniekształcenia układu kostnego: powstaje nieprawidłowy zgryz i odkształcenie czaszki. W odcinku szyjnym kręgosłupa zaczyna powstawać skolioza łukiem skierowana w stronę zdrową.
4. Kręcz szyi – diagnoza
Typowymi badaniami przeprowadzanymi dla rozpoznania kręczu szyi jest między innymi elektromiogram (EMG), którego zadaniem jest zmierzenie aktywności elektrycznej w mięśniach. Badanie to daje obraz, które partie mięśniowe zostały dotknięte schorzeniem. Można także zastosować RTG i rezonans magnetyczny.
5. Kręcz szyi leczenie
W terapii wrodzonego kręczu szyi warto pamiętać o ćwiczeniach rozciągających mięśnie szyi. Jeśli rehabilitacja nie daje pożądanych efektów i jeżeli jest to konieczne wadę można skorygować za pomocą zabiegów chirurgicznych. Służą one między innymi: przedłużaniu mięśni szyi, cięciu nerwów lub mięśni czy fuzji chirurgicznej patologicznych kręgów.
6. Kręcz szyi u dziecka jak zapobiegać?
1. Należy zwrócić uwagę na to, by dziecko z kręczem szyi nie odwracało głowy w stronę przykurczonego mięśnia. Powinno się pamiętać o odpowiednim ustawieniu łóżka dziecka (należy je ustawić blisko źródła światła, by zwracać uwagę dziecka) oraz zawieszać zabawki nad łóżkiem i wózkiem dziecka.
2. Układając dziecko do snu powinno się kłaść je na plecach z głową usytuowaną między na przykład workami lub innymi przedmiotami, które służą stabilizacji obojczyków i uniemożliwiają unoszenie barków.
3. Karmienie dziecka powinno się odbywać z butelką lub piersią podawaną po stronie przykurczu mięśnia.
Źródła zdjęć:
https://usercontent1.hubstatic.com/11771658_f520.jpg
http://www.bluestonechiropractic.com/wp-content/uploads/Torticollis.jpg
http://bi.gazeta.pl/im/58/d5/d0/z13686104Q,Jedna-ze-skuteczniejszych-metod-leczenia-kreczu-sz.jpg

