Miesiąc: wrzesień 2019
Lipoproteiny i apolipoproteiny
25 września, 2019 BlogLipoproteina (a)
Lipoproteina (a) należy do aterogennych lipoprotein. Składa się ona z: apolipoproteiny B- 100 (apo- B-100) oraz z dużej glikoproteiny apolipoproteiny (a) [apo(a)]. Apo (a) spotykana jest w kilku izoformach uzależnionych od skłonności genetycznych. Charakteryzuje się podobieństwem do plazminogenu, co sprawia, że blokuje jego receptory oraz wygasza proces fibrynolizy, czyli rozpuszczania zakrzepów.
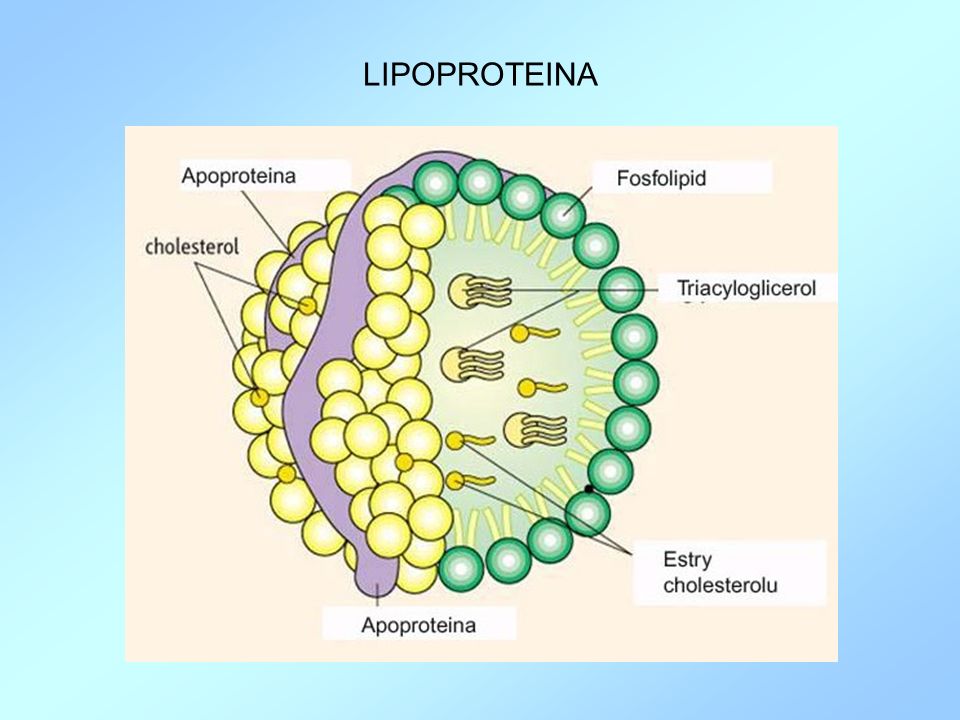
Struktura chemiczna lipoproteiny (a) jest zbliżona do złego cholesterolu (LDL) i ma silne działanie aterogenne. W jej skład wchodzą; apolipoproteina B, cholesterol i inne lipidy oraz specyficzne białko apolipoproteiny (a). Podwyższone stężenie lipoproteiny (a) powiększa niebezpieczeństwo zapadnięcia na choroby sercowo- naczyniowe oraz miażdżycę. Mimo uwarunkowań genetycznych, etiologia sposobu dziedziczenia nie została jeszcze odkryta. Rozmiar cząsteczki lipoproteiny jest taki sam u danej jednostki (osobnika), jednak są dostrzegalne odchylenia (różnice) pomiędzy poszczególnymi organizmami, co jest efektem odmiennej uwarunkowanej genetycznie liczby powtarzających się podjednostek nazywanych kringels. W ciągu dnia stan lipoproteiny (a) w surowicy krwi nie ulega dużym zmianom. Należy jednak zaznaczyć, że jest minimalnie niższe u mężczyzn i wzrasta u kobiet po okresie menopauzy. Badanie lipoproteiny (a) polega na pobraniu krwi do probówki i jest to zabieg inwazyjny.
U osób rodowodu afrykańskiego cząsteczki lipoproteiny (a) są większe.
Kiedy wykonujemy badanie lipoproteiny (a)
Badanie lipoproteiny (a) jest przydatne do określania czynników ryzyka chorób sercowo-naczyniowych. Wykonuje się je głównie u osób ze zwiększonym niebezpieczeństwem zapadnięcia na to schorzenie, obciążonych wywiadem rodzinnym. Oprócz rutynowych badań oznaczenia Lp(a) poddaje się również innym testom lipidowym. Oznaczenie stosuje się również u pacjentów, u których w rodzinie przytrafiała się przedwczesna choroba niedokrwienna serca. Badanie wykonuje się ponadto u osób skarżących się na schorzenia serca lub naczyń, zwłaszcza, gdy mamy do czynienia z prawidłowym lub nieznacznie podwyższonym stężeniem lipidów. Czasami badanie lipoproteiny (a) poleca się kobietom po okresie menopauzy, aby określić, czy wzrost Lp (a) związany jest ze spadkiem estrogenów, czy też jest czynnikiem zwiększającym ryzyko choroby niedokrwiennej serca.

Lipoproteina (a) badania
Norma: poniżej 150 mg/l.
Przebieg badania lipoproteiny: jednorazowe pobranie krwi z żyły łokciowej, skóra w miejscu pobrania powinna być odkażona. Pobranie krwi trwa od kilku do kilkunastu sekund.
Lipoproteina (a) należy do aterogennych lipoprotein. Składa się ona z: apolipoproteiny B- 100 (apo- B-100) oraz z dużej glikoproteiny apolipoproteiny (a) [apo(a)]. Apo (a) spotykana jest w kilku izoformach uzależnionych od skłonności genetycznych. Charakteryzuje się podobieństwem do plazminogenu, co sprawia, że blokuje jego receptory oraz wygasza proces fibrynolizy, czyli rozpuszczania zakrzepów.
Struktura chemiczna lipoproteiny (a) jest zbliżona do złego cholesterolu (LDL) i ma silne działanie aterogenne. W jej skład wchodzą; apolipoproteina B, cholesterol i inne lipidy oraz specyficzne białko apolipoproteiny (a). Podwyższone stężenie lipoproteiny (a) powiększa niebezpieczeństwo zapadnięcia na choroby sercowo- naczyniowe oraz miażdżycę. Mimo uwarunkowań genetycznych, etiologia sposobu dziedziczenia nie została jeszcze odkryta. Rozmiar cząsteczki lipoproteiny jest taki sam u danej jednostki (osobnika), jednak są dostrzegalne odchylenia (różnice) pomiędzy poszczególnymi organizmami, co jest efektem odmiennej uwarunkowanej genetycznie liczby powtarzających się podjednostek nazywanych kringels. W ciągu dnia stan lipoproteiny (a) w surowicy krwi nie ulega dużym zmianom. Należy jednak zaznaczyć, że jest minimalnie niższe u mężczyzn i wzrasta u kobiet po okresie menopauzy. Badanie lipoproteiny (a) polega na pobraniu krwi do probówki i jest to zabieg inwazyjny.
U osób rodowodu afrykańskiego cząsteczki lipoproteiny (a) są większe.
Kiedy wykonujemy badanie lipoproteiny (a)
Badanie lipoproteiny (a) jest przydatne do określania czynników ryzyka chorób sercowo-naczyniowych. Wykonuje się je głównie u osób ze zwiększonym niebezpieczeństwem zapadnięcia na to schorzenie, obciążonych wywiadem rodzinnym. Oprócz rutynowych badań oznaczenia Lp(a) poddaje się również innym testom lipidowym. Oznaczenie stosuje się również u pacjentów, u których w rodzinie przytrafiała się przedwczesna choroba niedokrwienna serca. Badanie wykonuje się ponadto u osób skarżących się na schorzenia serca lub naczyń, zwłaszcza, gdy mamy do czynienia z prawidłowym lub nieznacznie podwyższonym stężeniem lipidów. Czasami badanie lipoproteiny (a) poleca się kobietom po okresie menopauzy, aby określić, czy wzrost Lp (a) związany jest ze spadkiem estrogenów, czy też jest czynnikiem zwiększającym ryzyko choroby niedokrwiennej serca.
Lipoproteina (a) badania
Norma: poniżej 150 mg/l.
Przebieg badania lipoproteiny: jednorazowe pobranie krwi z żyły łokciowej, skóra w miejscu pobrania powinna być odkażona. Pobranie krwi trwa od kilku do kilkunastu sekund.
Materiał do badania lipoproteiny (a): surowica
Czas oczekiwania na wynik: jeden dzień
Lipoproteina (a) nie jet oznaczana klasycznie (rutynowo). Należy do podwyższonego ryzyka: miażdżycy, zakrzepicy, udaru mózgu oraz zawału mięśnia sercowego. Jej stężenie jest podwyższone u osób palących papierosy. Aby wynik był miarodajny należy odpowiednio przygotować się do badania.
Z uwagi na fakt, że poziom lipoproteiny (a) w organizmie jest uwarunkowany genetycznie, nie ulega zbyt dużym wahaniom przez całe życie. Nie reaguje również na leczenie i zmianę trybu życia. Z tej przyczyny lekarze czesto zalecają bardziej inwazyjne leczenie.
Kiedy nie należy wykonywać badania lipoproteiny?
Badania tego nie powinno się wykonywać w przypadkach:
– podczas gorączki
– po udarze
– w ciągu czterech tygodni po przebytym zawale serca
– w trakcie infekcji
– po spożyciu alkoholu
– po operacji
– u osób, które gwałtownie utraciły znaczną masę ciała
Wzrost stężenia lipoproteiny (a) może być spowodowany:
– niekontrolowaną cukrzycą
– hiperchoresterolemią rodzinną
– niedoczynnością tarczycy
– niedoborem estrogenów
– przewlekłą niewydolnością nerek
– zespołem nerczycowym
Niskie stężenie lipoproteiny (a) nie jest ryzykowną sytuacją, a wiele osób ma niewykrywalne stężenie Lp(a) we krwi.
Materiał do badania lipoproteiny (a): surowica
Czas oczekiwania na wynik: jeden dzień
Lipoproteina (a) nie jet oznaczana klasycznie (rutynowo). Należy do podwyższonego ryzyka: miażdżycy, zakrzepicy, udaru mózgu oraz zawału mięśnia sercowego. Jej stężenie jest podwyższone u osób palących papierosy. Aby wynik był miarodajny należy odpowiednio przygotować się do badania.
Z uwagi na fakt, że poziom lipoproteiny (a) w organizmie jest uwarunkowany genetycznie, nie ulega zbyt dużym wahaniom przez całe życie. Nie reaguje również na leczenie i zmianę trybu życia. Z tej przyczyny lekarze czesto zalecają bardziej inwazyjne leczenie.
Kiedy nie należy wykonywać badania lipoproteiny?
Badania tego nie powinno się wykonywać w przypadkach:
– podczas gorączki
– po udarze
– w ciągu czterech tygodni po przebytym zawale serca
– w trakcie infekcji
– po spożyciu alkoholu
– po operacji
– u osób, które gwałtownie utraciły znaczną masę ciała
Wzrost stężenia lipoproteiny (a) może być spowodowany:
– niekontrolowaną cukrzycą
– hiperchoresterolemią rodzinną
– niedoczynnością tarczycy
– niedoborem estrogenów
– przewlekłą niewydolnością nerek
– zespołem nerczycowym
Niskie stężenie lipoproteiny (a) nie jest ryzykowną sytuacją, a wiele osób ma niewykrywalne stężenie Lp(a) we krwi.
źródła zdjęć:
https://media.healthday.com/Images/icimages/doc_teen2262.jpg https://t3.ftcdn.net/jpg/00/76/6/02/500_F_76630210_YmRGB8uqy9rYcB8djgLMPzRt4KfpgcO4.jpg
https://slideplayer.pl/slide/10559857/33/images/8/LIPOPROTEINAm.jpg
Narkolepsja
20 września, 2019 BlogCo to jest narkolepsja?
Narkolepsja należy do chorób neurologicznych. Jej istotą jest nadmierna senność w ciągu dnia. Za jej etiologię uważa się niedobór hipokretyny- białka, które jest odpowiedzialne za regulowanie snu i czuwania. Zmniejszona produkcja hipokretyny jest skutkiem uszkodzenia bocznego podwzgórza (część mózgu), od którego uzależniony jest sen. Powszechnie głoszą, że dzieje się tak w wyniku nieprawidłowej reakcji układu odpornościowego, którą wywołuje banalna infekcja.

Narkolepsja cztery główne objawy
Nie zawsze występują wszystkie cztery objawy w toku choroby.
– senność, która występuje w ciągu dnia- Ten objaw jest pierwszym, a czasami jedynym symptomem choroby. Chorym zdarza się zasypiać w czasie krótszym niż 5 minut w przypadkach, gdy zdrowa osoba jest aktywna, na przykład podczas rozmowy z przełożonym. Senność zmienia się w ciągu dnia. Po krótkiej drzemce ustępuje, po czym znów się nasila.

– katapleksja-Jest to objaw, który występuje wyłącznie w narkolepsji. Katapleksja polega na spadku napięcia mięśniowego w sytuacjach emocjonalnych (np. gniew, śmiech). Za sprawą zwiotczenia mięśni chorzy miękko osuwają się na ziemię. Kiedy uszkodzenie podwzgórza jest niewielkie wiotczeją jedynie mięśnie twarzy, co przejawia się bełkotliwą mową i opadającą żuchwą.
– halucynacje senne -Narkolepsja łączy się z fazą snu REM, w której występują marzenia senne. Faza non- REM (głęboka, bez snów) powinna poprzedzać fazę REM tak jak to się dzieje u osób zdrowych. Narkolepsja charakteryzuje się tym, że chorzy na nią zapadając w sen od razu zagłębiają się w świat bardzo rzeczywistych marzeń sennych, które zazwyczaj budzą lęk i są podobne do halucynacji.
– paraliż przysenny– występuje podczas zasypiania albo tuż po obudzeniu. Pojawia się niemożność poruszania się przez kilka lub kilkanaście sekund ponieważ ciało jest sparaliżowane tak jak w czasie marzeń sennych, jednak świadomość nie jest uśpiona.
Narkolepsja – diagnoza
W postawieniu trafnej diagnozy pomagają badania snu pacjenta w nocy i w ciągu dnia (czujniki zapisują na przykład liczbę drzemek, zasypianie od razu fazą snu REM). Innym sposobem na rozpoznanie choroby jest pobranie płynu mózgowo- rdzeniowego oraz sprawdzenie poziomu hipokretyny, w Polsce jednak nie stosuje się tego sposobu.
Narkolepsja – leczenie

Aby wyleczyć katapleksję i halucynacje wdraża się leczenie przeciwdepresyjne natomiast na nadmierną senność stosuje się preparat używany w terapii ADHD- nie zawsze jednak wykazuje on skuteczność. Na świecie rozpowszechniony jest inny lek działający pobudzająco. Ma on właściwości stymulujące dzięki którym pacjent może w miarę normalnie funkcjonować nie zapadając w drzemkę w ciągu dnia. Kiedy przypadek jest ciężki do leczenia włącza się hydroksymaślan sodu, który ułatwia dobry sen nocą i ogranicza ataki snu w dzień. Niestety oba wspomniane wyżej leki nie podlegają refundacji, a indywidualny ich import jest kosztowny.
źródła zdjęć:
- https://www.therecoveryvillage.com/wp-content/uploads/2018/11/NARCOLEPSY.jpg
- https://www.kobieta.pl/media/cache/default_view/uploads/media/default/0001/53/a71373299f28a02003e63324df9e775a7b189bd5.jpg
- https://media.healthday.com/Images/icimages/doc_teen2262.jpg
Zmiana godziny otwarcia 13.09.2019r.
13 września, 2019 Aktualności, Okulickiego Informujemy, że przychodnia w dniu dzisiejszym tj 13.09.2019r. będzie czynna do godziny 19.
Za wszelkie niedogodności przepraszamy.
Zespół takotsubo
4 września, 2019 BlogCo to jest zespół takotsubo?
Zespół takotsubo inaczej nazywany jest kardiomiopatią stresową lub zespołem balotującego koniuszka. Zespół takotsubo to szereg objawów, których przyczyną jest przejściowe zaburzenie czynności skurczowej lewej komory serca. Nie istnieją wówczas istotne zmiany miażdżycowe w naczyniach wieńcowych. Spowodowany jest intensywnym stresem emocjonalnym lub fizycznym.

Statystycznie około 1-2% wstępnie zdiagnozowanych ostrych zespołów wieńcowych to tak naprawdę zespół takotsubo. Dane pokazują, że w zdecydowanej większości zespół ten dotyka kobiet zwłaszcza tych w wieku postmenopauzalnym, na etapie 67 lat.
Zespół takotsubo przyczyny
Pochodzenie zespołu takotsubo nie jest do końca poznane. Przypuszcza się, że choroba pojawia się na skutek doświadczenia silnego stresu. Produkowane w takich sytuacjach hormony stresu (między innymi adrenalina) mogą być w tym wypadku powodem przejściowego uszkodzenia mięśnia sercowego, czego następstwem były by zaburzenia jego kurczliwości.

Sytuacjami, które przyczyniają się do przeżywania stresu są:
– śmierć bliskiej osoby
– zostanie ofiarą gwałtu
– rozstanie z partnerem
– utrata pracy
– wiadomość o zachorowaniu na jakąś ciężką chorobę
– stres fizyczny związany z przebyciem jakiejś rozległej operacji, czy doświadczeniem wypadku samochodowego.
Zespół takotsubo objawy
Objawy mogą być bardzo zbliżone do zawału serca. Pacjenci skarżą się głównie na:
– kołatania serca
– omdlenia
– ból w klatce piersiowej
– duszność
– nudności i wymioty
Zdarza się, ale bardzo rzadko, że pierwszym rzutem choroby może okazać się wstrząs kardiogenny lub nagłe zatrzymanie krążenia.
Zespół takotsubo a diagnostyka
Rozpoznanie choroby takotsubo stanowi wyzwanie dla lekarzy. Pojawiające się u chorych symptomy, jak również nieprawidłowości w wykonywanych przez nich badaniach mogą wskazywać na wystąpienie ostrego zespołu wieńcowego.
Ponieważ w wykonywanym przez chorego EKG można zauważyć zmiany, które wskazują na zawał serca, natomiast w badaniach laboratoryjnych pojawia się czynnik, taki jak podwyższone poziomy tropin sercowych (przyrost stężenia tych enzymów we krwi pojawia się między innymi właśnie w przebiegu zawału mięśnia sercowego).
U chorych stosowane jest zazwyczaj badanie echokardiograficzne (echo serca). To właśnie w jego przebiegu możliwe jest dostrzeżenie typowych dla zespołu takotsubo zaburzeń kurczliwości mięśnia sercowego.

Zalecane jest także wykonanie koronarografii- tak jak przy podejrzeniu zawału. Charakterystyczne dla tej choroby jest to, że w badaniu tym nie są zauważalne żadne zwężenia, czy inne zmiany w obrębie naczyń tętniczych zaopatrujących mięsień sercowy.
Postawienie diagnozy możliwe jest jedynie po wyeliminowaniu podejrzenia zawału serca.
Leczenie zespołu takotsubo
Zwykle stosuje się leczenie typowe dla ostrego zespołu wieńcowego ponieważ pojawiające się w trakcie trwania zespołu takotsubo dolegliwości wskazują na OZW. Typowymi lekami, które stosuje się w zespole takotsubo są beta-adrenolityki (betablokery) i inhibitory konwertazy angiotensyny (ACEI). Kiedy dochodzi do obrzęku płuc lub zastoinowej niewydolności serca trzeba podać leki moczopędne. Zaburzona kurczliwość lewej komory może prowadzić do wytwarzania potencjalnie groźnego materiału zatorowego. Występowanie skrzepliny w sercu jest wskazaniem do zastosowania leczenia przeciwkrzepliwego. Może być ono wprowadzone również doraźnie.

źródła zdjęć:
https://hospitalprivado.com.ar/uploads/cache/news_d_cardiologia-8242.jpg https://videohive.img.customer.envatouserconten.com
http://ccemjournal.com/wp-content/uploads/2018/12/broken-heart-syndrome.jpg
http://zweb-s3.uploads.s3.amazonaws.com/carp/2014/06/Doctor-and-Patient1,jpg

