Miesiąc: sierpień 2019
Peptyd C i cukrzyca
29 sierpnia, 2019 BlogBadanie peptydu C jest przydatne w obserwacji wydzielania insuliny i stawianiu diagnozy powodów niskiego poziomu glukozy we krwi czyli hipoglikemii. Oznaczenie peptydu C może być pomocne w ustalaniu, kiedy należy wdrożyć leczenie insuliną.

Poziom peptydu C to jeden z podstawowych wskaźników, które są stosowane do wyróżniania rodzajów cukrzycy. Po wykryciu cukrzycy typu 1 peptyd C wydaje sąd o czynności komórek beta wysp trzustkowych. Jeśli chodzi o cukrzycę typu 2 badanie peptydu C jest wskazówką, która mówi nam, że niezbędne będzie rozpoczęcie podawania egzogennej formy insuliny. W odniesieniu do peptydu C stosuje się określenie oceny rezerw wydzielniczych trzustki. Powstaje w równomolowych ilościach z insuliną. Do jego oznaczenia używa się próbki krwi.
Czym jest peptyd C?
Peptyd C jest wytwarzany w efekcie rozpadu proinsuliny. Jest to substancja składająca się z aminokwasów. Rozszczepianie łańcucha proinsuliny i uwalnianie peptydu C zostało omówione po raz pierwszy w 1967 roku. Procesowi temu towarzyszy powstawanie insuliny. Z uwagi na fakt, że obie te substancje produkowane są w takiej samej ilości- peptyd C jest uważany za jeden z najlepszych parametrów do oceny produkowania insuliny. Nie jest degradowany w wątrobie tak jak to się dzieje w przypadku insuliny. Na skutek tego utrzymuje się we krwi znacznie dłużej- czas półtrwania peptydu C to około 30 minut a insuliny – 5 minut. Sprawia to, że w krwioobiegu znajduje się zazwyczaj 5 razy więcej peptydu C niż insuliny. Jest to korzystne ponieważ za pomocą tego można określić ile insuliny zostało uwolnionej do krwi i wyprodukowanej przez trzustkę.
Do czego służy peptyd C?
Peptyd C jest przydatny nie tylko do określenia ilości insuliny wytwarzanej przez organizm, czyli endogennej, ale także róznicuje ją od insuliny egzogennej, czyli podawanej w postaci leku. W drugiej sytuacji nie zostaje wytwarzany peptyd C. Ważnym jego zadaniem jest rola kliniczna , którą odgrywa w różnicowaniu typu 1 i typu 2 cukrzycy oraz cukrzycy typu LADA. Standardy te, to znaczy wykorzystanie oceny stężenia peptydu C w diagnostyce diabetologicznej ma miejsce od 1973 roku.

Peptyd C zmniejsza zmiany chorobowe, które są następstwem cukrzycy typu 1, należą do nich: hiperfiltracja kłębuszkowa, demielinizacja neutronów i stan zapalny śrudbłonka naczyń. Podwyższa funkcjonalne i strukturalne właściwości nerwów obwodowych. Stanowi barierę przed indukowaną przez hiperglikemię apoptozę i aktywuje proliferację komórek nerwowych.
Badanie peptydu C w jakim celu się je wykonuje?
Badanie peptydu c wykonuje sie przede wszystkim, aby obserwować produkcje insuliny przez komórki beta wysp trzustkowych. Pomiar ten jest przydatny w poznaniu przyczyny hipoglikemii czyli niedocukrzenia. Niski poziom glukozy we krwi może być spowodowany na przykład nadmierną suplementacją insuliny, spożywaniem alkoholu, czy chorobami wątroby lub nerek.
Badania peptydu C stosuje się w celu monitorowania efektywności leczenia wyspiaka czyli guza trzustki, który przyczynia się do niekontrolowanego produkowania insuliny i peptydu C. Peptyd C może być pomocny przy hierarchizowaniu pacjentów do przeszczepu komórek wysp trzustkowych i obserwacji skuteczności leczenia po przeszczepie. Oznaczenie peptydu c jest przydatne w ocenie zagrożenia pojawienia się zespołu metabolicznego, czyli komponowaniu się z: nadciśnieniem tętniczym, otyłością brzuszną, podwyższonym poziomem glukozy we krwi, insulinoopornością i dyslipidemią.
Badanie peptydu C zalecane jest osobom chorym na cukrzycę. Wykonuje się je aby uzgodnić, czy potrzebne będzie wdrożenie terapii insulinowej, a także w przypadku podejrzenia insulinooporności. Chorzy, którzy przechodzą terapię insulinową mogą wytwarzać przeciwciała przeciwinsulinowe, które zwyczajowo interferują z wynikami oznaczeń insuliny. Jest to przeszkodą w określeniu stopnia wytwarzania insuliny endogennej. Wówczas oznaczenie peptydu C okazuje się niezawodną opcją dla badania poziomu insuliny.
Na czym polega badanie peptydu C?
Pożywką do badania peptydu C jest próbka krwi z żyły łokciowej. Zazwyczaj należy nie spożywać posiłków przez 8-10 godzin przed jej pobraniem. W dniu poprzedzającym badania wskazane jest wyeliminowanie z diety obfitych, tłustych posiłków i unikanie spożycia alkoholu. Tuż przed testem można wypić niewielką ilość wody.
Pobranie próbki na czczo ma na celu oznaczenie wyjściowego poziomu peptydu C. Pogłębioną charakterystykę możemy uzyskać po badaniu próbki z podaniem dożylnie glukagonu. Po 6 minutach ponawia się pobieranie krwi na oznaczenie peptydu C. Czeka się na odebranie wyniku średnio 10 dni. Za badanie trzeba zapłacić około 45 złotych.
Peptyd C interpretacja wyników
Określenia wyników badania peptydu C powinien dokonać specjalista. Wysokie stężenie substancji pojawia się w warunkach: zwiększonej produkcji insuliny endogennej, wysokiego stężenia glukozy we krwi, zespołu Cushinga, niewydolności nerek, hipokaliemii i podczas ciąży. Wysokie stężenia peptydu C może informować o wznowieniu wyspiaka lub obecności przerzutów. Z kolei jego niskie stężenie wskazuje na niewystarczające wytwarzanie insuliny endogennej i skuteczność leczenia wyspiaka.
Przy diagnozowaniu cukrzycy podwyższone stężenie peptydu C oznacza występowanie cukrzycy typu 2, a niskie cukrzycy typu 1. Bolączką jest także niskie stężenie peptydu C w surowicy nie zwiększające się popodaniu glukagonu, może ono świadczyć o obecności cukrzycy typu LADA, która zalicza się do cukrzycy typu 1 o wolno postępującym autoimmunologicznym procesie niszczenia komórek beta, występuje u dorosłych.
Normy dla peptydu C
Fizjolologicznie stężenie peptydu C na czczo powinno wynosić 0,2–0,6 nmol/l (0,7–2,0 μg/l), a w 6. minucie po podaniu glukagonu – 1–4 nmol/l. Jeżeli stężenie peptydu C zalicza się do normy oznacza to, że trzustka posiada odpowiednie rezerwy insuliny.
źródła zdjęć:
https://adst.mp.pl/img/articles/przeglad_badan/istock000026801375640x475.jpg
https://www.diabetes.org.uk/resources-s3/migration/older-women-321×221.jpg
https://www.zdrowiewpraktyce.pl/appFiles/site_162/images/newsFeed/JVWRA2Ia0OwUQFp.jpg
Zwykłe zmęczenie czy astenia?
27 sierpnia, 2019 BlogCo to jest astenia?
Astenia to stan, w którym u pacjenta pojawiają się brak motywacji, przewlekłe zmęczenie, obniżenie samopoczucia. Do przyczyn tej choroby najczęściej należą: problemy związane z życiem rodzinnym lub pracą oraz niektóre przewlekłe choroby.

W klasyfikacji medycznej nazwa astenia wywodzi się z języka greckiego. Mianem tym określana jest choroba, której objawy dotykają sfery fizycznej, psychicznej i emocjonalnej. Nazwę astenia używa się również w odniesieniu do pewnego rodzaju budowy ciala.
Na czym polega astenia?
Astenia to przewlekły stan organizmu, który charakteryzuje się ogólnym spadkiem aktywności, a do subiektywnych objawów należą: odczuwanie przewlekłego zmęczenia, apatia, brak motywacji do działania. Zmiany te oprócz sfery intelektualnej i fizycznej dotykają również emocjonalności pozbawiając zdolności do przeżywania uczuć oraz ograniczają zdolność do nawiązywania relacji międzyludzkich.
Przyczyny astenii
Astenia jest stanem, którego źródła należy upatrywać w wielu zjawiskach. Przyczynę zaburzenia ogólnej mobilizacji i spadku wydolności fizycznej możemy łączyć z przewlekłą chorobą, której następstwem jest zmiana metabolizmu oraz przyrost ilości substancji szkodliwych w organizmie albo nadmierne zużycie jego zasobów energetycznych. Do takich schorzeń należą na przykład:
– niedoczynność tarczycy i inne zaburzenia hormonalne
– choroby metaboliczne na przykład cukrzyca i ich powikłania (na przykład ketoza w trakcie trwania hiperglikemii)
– choroby układu sercowo- naczyniowego lub oddechowego (niewydolność krążenia przewlekła duszność)
– zespoły wynikające z niewydolności nerek (mocznica)
– stany niedoborowe substancji odżywczych czy mikroelementów awitaminozy (spowodowane zespołami złego wchłaniania, anoreksją, wyniszczeniem w przebiegu choroby nowotworowej).
Do grupy przyczyn astenii zalicza się czynniki, które są związane ze środowiskiem życia. Należą do nich: hałas, zanieczyszczenia, przewlekła ekspozycja na gorąco, problemy rodzinne, wysoki poziom stresu w pracy, śmierć bliskiej osoby. Następstwem rozłożonej w czasie reakcji organizmu jest wyczerpanie zdolności do mobilizacji i skutkuje astenią.
Powodem astenii może być współczesne tempo życia. Pacjenci borykają się z koniecznością pracy pod ścisłą kontrolą z zawyżonymi normami wydajności. Wielkim utrapieniem staje się dla nich wielowątkowa praca, która nie pozwala na skoncentrowanie się na jednym problemie w korporacyjnym środowisku biurowym (maile, telekonferencje, komunikatory, media społecznościowe, telefony). Przyczynami wyczerpania i spadku mobilizacji są: pośpiech, zbyt duża liczba nadgodzin, czy długie dojazdy do miejsca pracy. Skutkują one tym, że po okresie pełnej mobilizacji i zwiększonej wydajności następuje stan wyczerpania i wypalenia.
Objawy astenii
Klasycznym objawem astenii jest ciągłe zmęczenie. Pacjent od przebudzenia się jest zmęczony, występuje u niego brak motywacji do podjęcia codziennych czynności. Ograniczone siły energetyczne organizmu oraz sprawność fizyczna, stanowią przeszkodę w wydajnym podejmowaniu kolejnych zadań (tak, w domu, jak w środowisku pracy). Zmianie ulegają również jego zdolności intelektualne, to znaczy zmniejsza się jego umiejętność kojerzenia faktów, przetwarzania informacji, odnajdywania rozwiązań. Co więcej człowiek staje się mniej odporny na stres- zdarza się często, że chory staje się nadmiernie nerwowy popada w histerię bądź otępienie. Unika wyzwań codziennego życia, takim jak stawianie czoła powszednim problemom. Wycofuje się także z sytuacji konfliktowych.

Przewlekłe zmęczenie i słaba kondycja psychiczna mogą prowadzić również do wtórnych objawów somatycznych, przypominających te nerwicowe to jest: bezsenność, kołatania serca, nudności i wymioty, zaburzenia żołądkowo- jelitowe. Spotyka się także wtórny objaw, którym jest znaczna utrata masy ciała. Chorego z astenią charakteryzuje znacznie zmniejszona zdolność do przeżywania emocji (zarówno smutku jak i radości). U chorego można zaobserwować apatię, może on być obojętny albo mieć spowolnione reakcje. Zdarza się, że rozwija się pełnoobjawowa depresja.
Asteniczna budowa ciała
Pojęcie to nie wiąże się z objawami klinicznymi, a jedynie oznacza charakterystyczną budowę ciała. Do jej cech charakterystycznych należą:
– mała masa mięśniowa
– wątła szczupła budowa ciała
– pochylona sylwetka z opuszczonymi ramionami, zapadnięta klatka piersiowa
Osoby takie mogą mieć zmniejszoną odporność na choroby, są słabsze psychicznie i fizycznie. Należy pamiętać, że tego typu budowa fizyczna nie jest jednoznaczna z tym, że ktoś choruje na astenię.
Leczenie astenii
Leczenie asteni jest trudne, z uwagi na fakt, że obejmuje ono też sferę emocjonalną. Trudno zachęcić chorego do pracy nad swoim zdrowiem. Zasadnicze znaczenie ma rozpoznanie pierwotnej przyczyny astenii, podjęcie leczenia choroby podstawowej i wykluczenie czynników stresogennych. W celu wyzwolenia u chorego chęci do zmiany i uwolnienia od negatywnego myślenia wdraża się leczenie farmakologiczne (na przykład poprawiające nastrój). Nieodzowna jest czasem psychoterapia, która pozwala zrozumieć mechanizm problemu (na przykład pracoholizm), uświadomić hierarchię wartości, czy ustalić nowe cele. Proces leczenia trwa długo i jest efektywny przy współpracy chorego z zespołem specjalistów.
źródła zdjęć:
https://www.misohinutricion.com/blog/wp-content/uploads/2017/0.jpg
https://www.hola.com/imagenes/estar-bien/2013040364142/astenia-primaveral-guia-basica/0-232-274/astenia–z.jpg
Objawy oczne w przebiegu chorób tarczycy
13 sierpnia, 2019 BlogChoroby gruczołu tarczycowego, a objawy oczne
Typowymi objawami chorób tarczycy są zmiany w okolicach powiek (oprócz oczywistych symptomów jakimi są osiowe objawy, które pojawiają się w przebiegu niedoczynności lub nadczynności tarczycy). Zmiany te wraz z towarzyszącymi im zniekształceniami okołogałkowymi należą do zespołu zmian oftalmopatii tarczycowej. Głównie widoczna jest retrakcja powiek z objawem Dalrympla (retrakcja powiek w usytuowaniu pierwotnym gałek ocznych), objawem Graefego (opóźnione opuszczanie się powieki górnej przy patrzeniu w dół) oraz symptomem Kochera czyli powszechnie rozpoznawalnym wytrzeszczem oczu i syndromem przestraszonych oczu. W leczeniu przestrzega się zasady terapii choroby podstawowej ponieważ w około 50% daje to pożądane efekty. Chirurgia powiek jest wykonywana dopiero na końcu terapii choroby oczu.
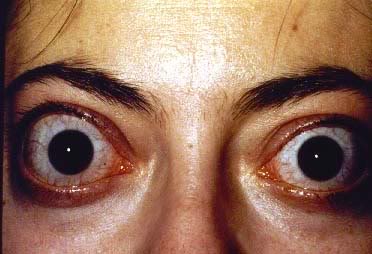
Znacznie częściej objawy oczne pojawiają się przy nadczynności tarczycy. Przy niedoczynności pacjentom doskwiera głównie zaburzenie ostrości wzroku, męczliwość wzroku i suchość gałki ocznej. Prezentacją choroby Gravesa-Basedowa i ciężkim jej powikłaniem jest natomiast wytrzeszcz złośliwy. Zmiany w miejscach gałki ocznej, zwłaszcza o zintensyfikowanym przebiegu klinicznym powodują niebezpieczeństwo utraty wzroku. Pochodzenie wytrzeszczu świadczy o zaburzeniach autoimmunologicznych. Czynnikami ryzyka jego wystąpienia jest na przykład palenie papierosów.
Objawy oczne w chorobie Gravesa- Basedowa
Choroba Gravesa- Basedowa należy do chorób autoimmunologicznych, u której źródeł leży genetyka. Kluczowa jest w tym schorzeniu nadczynność tarczycy, natomiast objawami towarzyszącymi są: powiększona tarczyca (tak zwane wole), wytrzeszcz gałek ocznych i obrzęk przedgoleniowy. Choroba ta jest najbardziej rozpowszechniona wśród osób w średnim wieku, szczególnie często występuje u kobiet (pięciokrotnie częściej).
Zmiany oczne występujące w tej chorobie towarzyszą innym objawom i w terminologii medycznej nazywa się je oftalmopatią naciekową- są one typowym objawem tej choroby. W okolicy powiek, tkanek, oczodołów i mięśniach poruszających gałką oczną powstają nacieki zapalne, złożone z limfocytów i masywny obrzęk. Nacieki znajdują się jeszcze za gałką oczną, czego następstwem jest wypchnięcie gałki ocznej poza granice kostne oczodołu i wytrzeszcz. W wyniku obrzęku ruchy powiek stają się wolniejsze przyczynia się to do zapalenia spojówek z współwystępującym światłowstrętem i łzawieniem. Fizjologicznym skutkiem zmian w mięśniach poruszających gałką oczną jest pojawienie się nieostrego lub podwójnego widzenia.
Charakterystyka objawów ocznych w chorobie Gravesa- Basedowa
– objaw Mobiusa – niedomoga konwergencji
– objaw Rosenbacha – drżenie powiek
– objaw Balleta – niedomoga mięśni zewnątrzgałkowych.
– objaw Stellwaga – brak częstego mrugania
– objaw Grova – opór na pociąganie w dół
– objaw Jelinka – nadmierna pigmentacja powiek,
– objaw Dalrympla – retrakcja powiek
– objaw Graefego – powieka górna nie nadąża za gałką oczną przy ruchu w dół
Diagnostyka choroby Gravesa- Basedowa
Aby dokonać badania osoby z wytrzeszczem należy najpierw zebrać dokładny wywiad chorobowy, wykonać badanie ostrości wzroku i widzenia barwnego, ocenę źrenic i ruchomości gałek ocznych, pomiar ciśnienia śródgałkowego, a także badanie palpacyjne oczodołu, tarczycy i węzłów chłonnych.
Leczenie choroby Gravesa- Basedowa
Choroba Gravesa – Basedowa podlega leczeniu. Można ją wyleczyć, a leczenie polega na: wdrożeniu środków farmakologicznych, interwencji chirurgicznej, bądź przy użyciu izotopów promieniotwórczych.
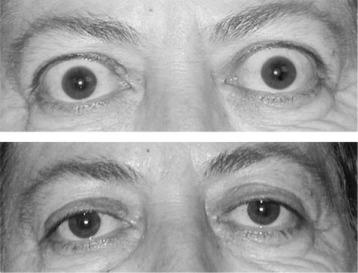
dół: oczy po udanym leczeniu
Pierwszym krokiem w leczeniu jest doprowadzenie do zahamowania czynności tarczycy. Aby wyleczyć zmiany oczne konieczne jest porozumienie endokrynologa i okulisty. Dla zauważenia zmian w obrębie oczodołu wykonuje się badanie ultrasonograficzne lub tomografię komputerową. Na leczenie składa się zażywanie hormonów sterydowych, a w razie, gdy wytrzeszcz oczu jest bardzo duży można polegać na rentgenoterapii lub zabiegu chirurgicznym. Za pomocą promieni rentgenowskich naświetla się odpowiednią dozą tkankę pozagałkową, natomiast leczenie chirurgiczne ma za zadanie powiększenie pojemności oczodołów przez usunięcie niektórych ścian kostnych.
źródła zdjęć:
http://2.bp.blogspot.com/_vT13IccOEqM/TQtX6KvNNOI/AAAAAAAAApw/J8nd279Srxo/s1600/Exophthalmos.jpg
https://image.slidesharecdn.com/tarczyca-zaburzenia-170605221401/95/tarczyca-zaburzenia-4-638.jpg?cb=1496700916.jpg
https://ars.els-cdn.com/content/image/1-s2.0-S001236921532482X-gr1.jpg
Zaburzenia rytmu serca u osób w podeszłym wieku
8 sierpnia, 2019 BlogMigotanie przedsionków – arytmia u osób starszych

Migotanie przedsionków jest najpopularniejszym zaburzeniem rytmu serca. Statystycznie aż 85% osób w wieku powyżej 65 lat cierpi na to zaburzenie. W formie trwałej migotanie przedsionków (AF) rzadko dotyczy zdrowego serca, dlatego standardowo występuje u osób starszych. Najczęściej zdarza się na skutek uszkodzenia serca przez wieloletnie ciśnienie tętnicze i chorobę niedokrwienną serca.
Objawy w postaci powikłań
Migotanie przedsionków może przebiegać bezobjawowo lub ujawnić się w postaci uczucia kołatania, czy szybkiego i niemiarowego bicia serca. Innymi symptomami mogą być zawroty głowy, omdlenia, osłabienie i poty. Aby wykryć tą chorobę należy wykonać badanie EKG, które pokazuje charakterystyczne cechy. Zazwyczaj wraz z tym badaniem powinno się wykonać również badanie obrazowe czyli echokardiograficzne. Wykazuje ono, czy serce jest zdrowe i czy ewentualnie nie doszło do powikłań choroby.

Najbardziej niebezpiecznym powikłaniem arytmii jest tworzenie się skrzepów krwi w sercu. Ponieważ ruch przedsionków nie przynosi rezultatów w przepychaniu krwi do komór, pozostaje ona w nich dłużej niż powinna, co powoduje procesy krzepnięcia (zgodnie z zasadą, że krew musi płynąć wartkim strumieniem, by pozostać płynną. Skrzeplina ma postać kruchą, łatwo ulegającą rozpadowi. W sytuacji, gdy fragment skrzepu dostanie się do naczyń, to wraz z prądem krwi przepłynie do mózgu, gdzie może pozbawić drożności mniejszej tętnicy, co odcina dalszy dopływ krwi i tlenu. Taki stan nazywamy udarem niedokrwiennym mózgu, którego następstwem może być śmierć lub trwałe inwalidztwo. Dlatego też ważne jest aby podjąć leczenie AF, choć może być ono z początku nieco uciążliwe.
Jak wygląda leczenie arytmii?
Leczenie składa się z kilku składników:
– U tej partii chorych, u których serce nie jest całkowicie zniszczone staramy się unormować stan pacjenta. Mówimy wówczas o kardiowersji. Na kardiowersję składa się podanie leku zwalczającego arytmię lub “porażenie” serca prądem z elektrod przyłożonych do skóry klatki piersiowej (podobnie jak to ma miejsce przy defibrylacji) i unormowaniu tym samym pracy serca.

– u chorych narażonych na szybki nawrot choroby, pilnujemy za pomocą leków, by serce pracowało w odpowiednim dle siebie rytmie. Takie postępowanie dobrze sprawdza się u chorych w starszym wieku z chorym sercem.
– niekiedy stosujemy leczenie zabiegowe zwane ablacją
– konieczne u wszystkich chorych jest leczenie przeciwzakrzepowe, czyli takie, które utrzymuje płynność krwi i nie dopuszcza do jej krzepnięcia. W większości przypadków sama aspiryna może okazać się niewystarczająca i należy wdrożyć leczenie tak zwanym doustnym antykoagulantem (Acenokumarol, Warfin). Leczenie musi być prowadzone pod ścisłym nadzorem ponieważ krew nie może być nadmiernie rozrzedzona, bo to grozi krwawieniami. Dlatego warto zwrócić się o pomoc lekarza, by ten kontrolował, czy zostały wykonane badania krwi przynajmniej raz w miesiącu.
źródła zdjęć:
http://www.bantamedia.com/wp-content/uploads/2016/01/The-Heart-of-the-Matter-Western-Health-Reserve-Heart-Health-Feature-old-woman-heart-635×450.jpg
https://cdn-prod.medicalnewstoday.com/content/images/articles/313/313217/chest-pain.jpg
https://clicktimez.com/wp-content/uploads/2016/10/cchat.jpg
Przychodnia nieczynna w dniu 16.08.2019r
7 sierpnia, 2019 Aktualności, OkulickiegoWitamy,
pragniemy poinformować, że w dniu 16.08.2019r przychodnia będzie zamknięta.
Punkt pobrań Synevo będzie czynny bez zmian.
Za utrudnienia serdecznie przepraszamy.
→ Rejestracja online
https://bjmedical.pl/rejestracja/
Mięśniaki macicy
6 sierpnia, 2019 BlogCo to są mięśniaki macicy?
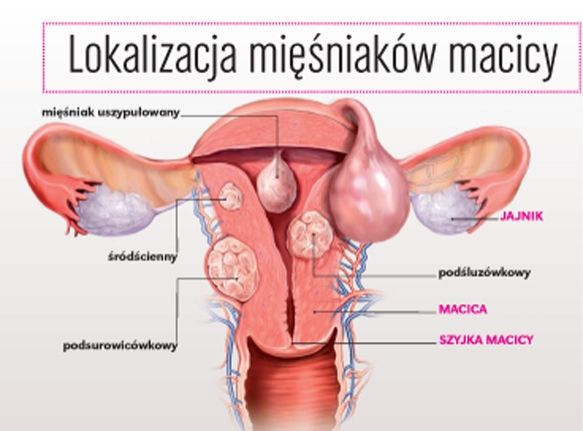
Mięśniaki macicy są rodzajem guzów, które tworzą się z włókien mięśniowych macicy. Najczęściej nie są złośliwe. Mogą powstawać na powierzchni, w ścianie, pod śluzówką albo na szyjce macicy. Mięśniaki macicy są dolegliwością powszechną ale zazwyczaj- w 99% przypadków mają postać łagodną. Ich powstawanie jest powiązane z tendencjami genetycznymi i problemami z poziomem estrogenów we krwi. Mięśniaki macicy mogą powodować różne objawy takie jak: bóle brzucha, obfite miesiączki, które skutkują anemią, bolesne uciski na różne części narządu rodnego.
Przyczyny i objawy mięśniaków macicy
Etiologia powstawania mięśniaków macicy jest nie do końca wyjaśniona. Ich tworzenie jest prawdopodobnie uwarunkowane przez zaburzenia produkcji i przemian niektórych substancji wydzielanych w układzie nerwowym. Nie bez znaczenia jest również występowanie wysokiego poziomu estrogenów we krwi. W początkowym etapie wzrostu mięśniaki z reguły nie powodują dolegliwości. Pojawienie się objawów jest skorelowane z umiejscowieniem, liczbą i wielkością guzków. Najczęstszymi objawami mięśniaków macicy są:
– plamienie z dróg rodnych
– obfite, bolesne i długie krwawienia miesiączkowe z występowaniem we krwi skrzepów
– nieregularne miesiączki
– krwawienia międzymiesiączkowe
– uczucie ciała obcego lub parcia w okolicy brzucha
– bóle w dole brzucha
Krwotoczne miesiączki implikuje fakt trudności w obkurczaniu się ścian macicy i wydłużone gojenie się miejsc po złuszczonym endometrium. Może to prowadzić do niedokrwistości (odczuwane dolegliwości: bóle głowy, osłabienie, duszność, przyspieszenie tętna). Duże guzy macicy mogą powodować ucisk na znajdujące się w pobliżu narządy. W sytuacji gdy mięśniaki macicy uciskają na pęcherz i cewkę moczową mogą nieść ze sobą zapalenie pęcherza moczowego, zaleganie moczu i napadowe nietrzymanie moczu. Ucisk na moczowody może skutkować wodonerczem i zaburzeniem funkcji nerek. Gdy uciskają na odbytnicę mogą powodować zaparcia, a nawet niedrożność jelit. Jeśli wraz z mięśniakiem współwystępują krwawienie z dróg rodnych, skurcze brzucha podobne do porodowych oraz, gdy uwidacznia się on w pochwie, mówimy wówczas o tak zwanym rodzącym się mięśniaku.
Postępowanie w leczeniu mięśniaków
Mięśniaki macicy często towarzyszą schorzeniom takim jak: endometrioza lub nowotwory śluzówki macicy. Guzy macicy rozwijające się po menopauzie lub stale się powiększające rzadko należą do mięśniaków. Nieleczone zmiany podlegają zwyrodnieniu- martwicy, rozmiękczeniu, zakażeniu, zwłóknieniu. Taka postać choroby wywołuje duże dolegliwości bólowe objawy tak zwanego ostrego brzucha i inne ogólnoustrojowe dolegliwości. Mięśniaki jednak należą do zmian łagodnych. Podlegają leczeniu dopiero wówczas, gdy występują z ich strony bolesne objawy. W większości przypadków leczy się je operacyjnie.
Guzom, które nie dają żadnych objawów należy się przyglądać i odwiedzać ginekologa regularnie co trzy miesiące. Nie zawsze istnieje potrzeba usuwania guzów operacyjnie. Czasami ich leczenie może być oparte na hormonoterapii. W wielu przypadkach nie odnosi ona jednak zamierzonych efektów i powoduje powikłania. Zachodzi potrzeba operacyjnego usunięcia mięśniaków macicy, nawet jeśli nie dają one objawów, jeśli:
– mięśniak jest bardzo dużych rozmiarów
– guz szybko się rozrasta
– mięśniak ma dużą szypułę i jest ruchomy w jamie brzusznej
– nie można wyeliminować guza jajnika
– mięśniaki powodują niepłodność
– występują nawykowe poronienia i\ lub porody przedwczesne
– mięśniaków jest wiele – tak zwana macica mięśniakowata
Operacja mięśniaków jest leczeniem z wyboru. W operacji można zastosować wykonanie drogą przezpochwową lub przezbrzuszną. Niestety usunięcie mięśniaka nie jest równoznaczne z całkowitym wyleczeniem ponieważ problem może nawracać. Zmiany w macicy można rozpoznać poprzez badanie ginekologiczne, badanie USG i laparoskopię.
źródła zdjęć:
http://static.prsa.pl/images/cd4a517c-f94c-4cbd-8ddf-4b6fc7ecd255.jpg
http://1.bp.blogspot.com/-g-S1x-sHr34/Ve02-Ru9ljI/AAAAAAAAALE.jpg
Zmiany hormonalne z wiekiem
1 sierpnia, 2019 BlogCharakterystyka hormonów i ich rola
Hormony mają za zadanie kontrolowanie prawidłowego przebiegu wielu ważnych procesów życiowych. Stabilizacja hormonalna jest konieczna do prawidłowego funkcjonowania organizmu. Zaburzenia hormonalne mogą mieć różne źródła i symptomy. Zdarza się, że istnieją wskazania do odwiedzenia endokrynologa i poddania się badaniu na poziom hormonów. Zabiegi te wykonujemy aby określić przyczynę zaburzeń hormonalnych i wdrożyć odpowiednie leczenie.
Hormony są produkowane przez gruczoły wydzielania wewnętrznego w organizmie:
– szyszynka
– tarczyca
– przysadka mózgowa
– podwzgórze
– grasica
– trzustka
– jądra
– przytarczyce
– nadnercza
– jajniki
To właśnie one grają rolę regulacyjną, pod ich wpływem zachodzą zmiany w wyglądzie fizycznym, masie ciała, oraz w stanach emocjonalnych.
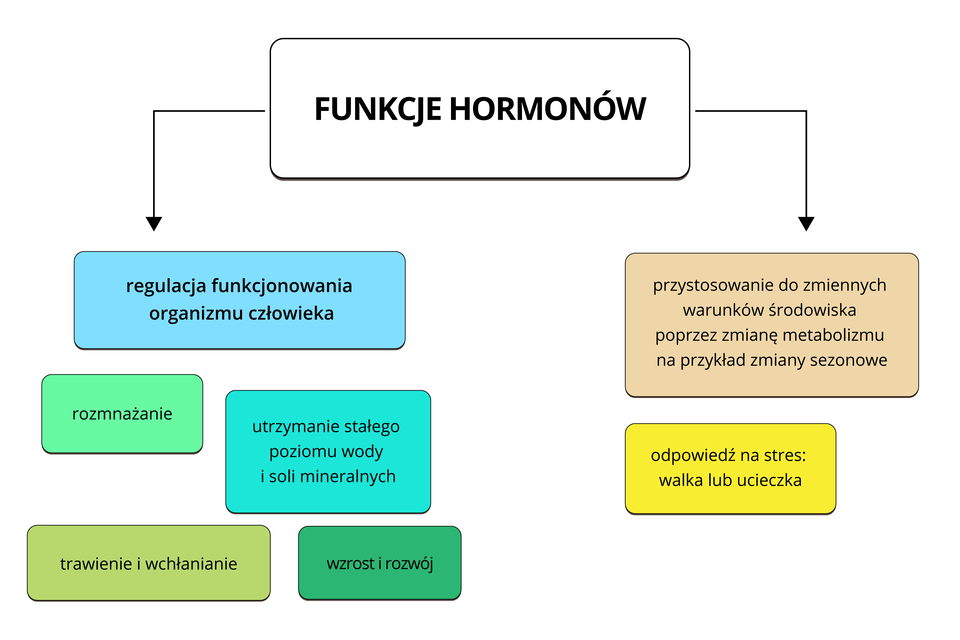
Hormony dostarczane są do organizmu za pośrednictwem krwi i docierają do wielu różnych narządów. Do ich funkcji należą pobudzanie i kontrolowanie pracy narządów oraz są one przyczyną zachodzących w nich zmian, do których należą: regulacja rytmu serca, metabolizmu, cykli miesiączkowych lub laktacji. Zaburzenia hormonalne łączą się z nadmiarem lub brakiem hormonów, z tego powodu wyróżnia się nadczynność lub niedoczynność.
Zaburzenia hormonalne charakterystyka
Gdy w organizmie dochodzi do zaburzeń hormonalnych bardzo często odbieramy różne znaki ze strony ciała. Niekiedy mamy do czynienia z zaburzeniami hormonalnymi wywołującymi: spadek libido, problemy skórne (na przykład trądzik, wysypkę, zmiany koloru i kształtu skóry, zwiększona jej twardość lub przyspieszone wystąpienie zmarszczek), nadmierne owłosienie.
Menopauza jako zaburzenie hormonalne
Menopauza (klimakterium) to okres w życiu kobiety, który charakteryzuje się miarowym przechodzeniem ze stanu płodnego w bezpłodny. Objawami współwystępującymi są: typowe uderzenia gorąca i zmiany nastroju.
U źródeł klimakterium leżą zaburzenia gospodarki hormonalnej, jest to proces naturalny, który nie powinien wzbudzać w nas lęku.
Należy zaznaczyć, że w fazie klimakterium ustaje menstruacja. Czego naturalną konsekwencją jest brak możliwości dalszego wydawania potomstwa. Znajduje się na przeciwnym biegunie menarche czyli pojawienia się u dziewcząt pierwszej miesiączki. Wystąpienie klimakterium najczęściej odnotowuje się między 45 a 55 rokiem życia. Najczęściej jednak obserwuje się jego rozwój w wieku 51 lat. Płodność ustępuje jednak już 10 lat przed menopauzą. Specjaliści najczęściej stawiają diagnozę menopauzy w okresie, kiedy zauważalny jest brak wystąpienia krwawienia waginalnego przez 12 miesięcy, wówczas kobieta nie produkuje już komórek jajowych. Stan ten możemy również określić jako wyraźny spadek produkcji hormonów przez jajniki.
U kobiet, u których usunięto macicę interwencją chirurgiczną, ale nadal mają one jajniki, klimakterium może być emblematem albo momentu pozbawienia narządu, albo faktycznego spadku produkcji hormonów. Kiedy mamy do czynienia z taką operacją charakterystyczne objawy menopauzy mogą wystąpić wcześniej niż przed ukończeniem 45 lat. Jeżeli okres zaniknie przed osiągnięciem wieku 40 lat, może to oznaczać poważne problemy zdrowotne za sprawą dysfunkcji układu autoimmunologicznego takiej jak choroba tarczycy albo cukrzyca. Według badań problemy natury ginekologicznej i związana z nimi przedwczesna menopauza mają również swoje korzenie w zespole przewlekłego zmęczenia- czyli naszym trybie życia.
Pierwsze symptomy menopauzy
Perimenopauza to czas kilku lat przed i po ustaniu wydzielania komórek jajowych. Do pierwszych symptomów zwiastujących zanikanie miesiączki należy brak ich występowania w regularnych odstępach czasu. Świadczy to o tym, że okres trwania miesiączki może się wydłużyć lub być wyraźnie krótszy, a jej obfitość mniejsza lub większa niż zazwyczaj. W tym czasie kobiety uskarżają się na charakterystyczne uderzenia gorąca, które trwają od kilkunastu sekund do minuty. Objawy te łączą się również z nadpotliwością, czerwienieniem się skóry (rumieniem), osteoporozą, zmniejszonym libido oraz drżeniem ciała. Symptomy te mogą trwać nawet do dwóch lat wraz ze współtowarzyszącymi zmianami nastrojów będącymi efektem zaburzonej gospodarki hormonalnej, oraz suchością pochwy i kłopotami ze snem. Po tym okresie w życiu kobiety, pojawia się czas zwany postmenopauzą, w którym jajniki w zupełności przestają produkować jajeczka.
Każda kobieta oczywiście subiektywnie odczuwa objawy towarzyszące klimakterium. Różna jest ich intensyfikacja i czas trwania pomiędzy różnymi kobietami. Według badań zarówno wiek występowania menopauzy jak i stopień jej nasilenia zależy w połowie od wskaźników genetycznych, a w połowie od uwarunkowań środowiskowych. Klimakterium trzeba łączyć przede wszystkim z wiekiem (bywa kojarzona ze wzrostem niebezpieczeństwa chorób serca), a nie z samą sytuacją utraty płodności. Stwierdzone jest, że niektórym kobietom, zapadającym na takie dolegliwości jak na przykład endometrioza, bądź bolesne miesiączkowanie przejście menopauzy zlikwiduje bądź osłabi przykre dolegliwości.
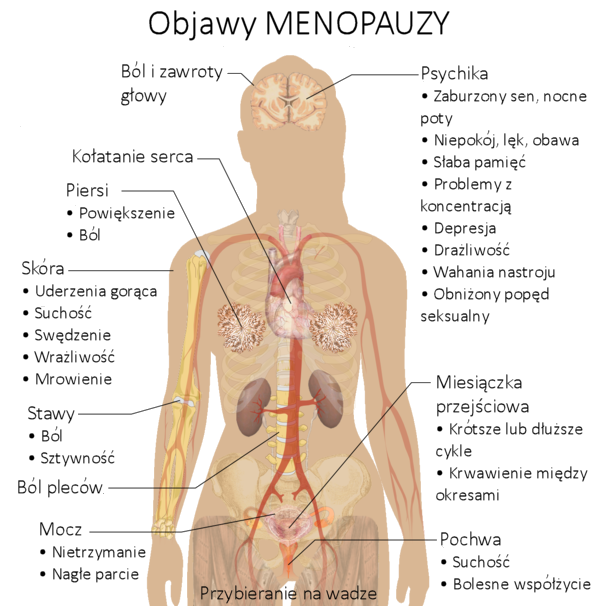
Typowe objawy menopauzy (klimakterium)
W trakcie trwania menopauzy kobiety cierpią najczęściej na takie dolegliwości jak:
– zaburzenia koncentracji
– depresja związana z wahaniami hormonalnymi, lękiem przed nową sytuacją
– bardzo wczesne pobudki związane z uczuciem niepokoju
– bóle głowy
– świąd pochwy
– ból podczas seksu (suchość pochwy i spadek estrogenów, które powodują zmniejszenie śluzu szyjkowego)
– nietrzymanie moczu (inkontynencja)
– zwiększona częstotliwość oddawania moczu
– kołatanie serca
– bóle mięśni
– trudności z zasypianiem i budzenie się w środku nocy
– uderzenia gorąca i pocenie się (najczęstszy objaw)
– przewlekłe zmęczenie
– rozdrażnienie
– nieuzasadniony niepokój i napady płaczu
Jeżeli zaobserwujesz u siebie takie objawy jak: plamienie między miesiączkami, po roku bez miesiączki ponowne krwawienie, coraz częstsze łamanie się kości niezwłocznie skonsultuj się z lekarzem.
Czy klimakterium należy się bać?
Przekwitanie to proces fizjologiczny, którego nie należy się bać, następuje wraz z wiekiem. Może ono jednak pojawić się przedwcześnie, u kobiet, które palą papierosy, przeszły chemioterapię oraz miały operacyjnie usunięte dwa jajniki. Klimakterium ma wielki wpływ na zmiany nastroju z uwagi na fakt zmniejszonego wytwarzania najważniejszych kobiecych hormonów – estrogenu i progesteronu. Występowanie klimakterium możemy uwiarygodnić badaniem diagnostycznym moczu lub krwi.
Klimakterium leczenie
Lekarze aby osłabić przykre objawy menopauzy często doradzają hormonalną terapię zastępczą. Terapia ta ma za zadanie wypełnienie niedoborów hormonów, które są wytwarzane naturalnie przez jajniki. Zastosowanie takiej terapii ma swoje korzyści takie jak: zapobieganie chorobie wieńcowej, miażdżycy, osteoporozie jednocześnie ma dodatni wpływ na układ moczowy, ośrodkowy układ nerwowy, skórę oraz śluzówkę. Leczenie niesie ze sobą pożądane efekty, jeżeli trwa minimum 5 lat. Niektórzy lekarze są jednak zdania, że prowadzenie terapii przez okres dłuższy niż 5 czy 7 lat, może skutkować zwiększonym ryzykiem raka piersi i raka endometrium.
W skład hormonalnej terapii zastępczej wchodzą dwa składniki: estrogen (tylko u pacjentek z usuniętą macicą) i progestagen. Terapia powinna być przeprowadzana pod kontrolą specjalistów: ginekologa, endokrynologa i internisty. Ponadto wyłączając wyżej wymienioną terapię, w celu wyleczenia objawów można wdrożyć naturalne hormony tak zwane fitoestrogeny. Należą one do estrogenów pochodzenia roślinnego, które w kompozycji z receptorami estrogenowymi mogą spełniać taką samą funkcję, jak te wydzielane przez organizm kobiety. Włączenie terapii fitoestrogenowej powinno być przeprowadzone już po 35 roku życia, po wcześniejszej konsultacji z lekarzem.
Sposobem na złagodzenie dolegliwości menopauzalnych może być rezygnacja z kofeiny i ubieranie się lekko lecz kilkuwarstwowo, może to uchronić przed koniecznością zażywania hormonów.
źródła zdjęć:
http://numer1.net/wp-content/uploads/2018/04/terapia-warszawa-par.jpg
https://static.epodreczniki.pl/portal/f/res-minimized/R1OUzvApCb7ZD/2/960/1lZkR189yRBFrHO6IEDNGxTKUOrVPjUb.jpg
https://bjmedical.pl/wp-content/uploads/2018/05/menopauza_objawy.png


