Kategoria: Blog
Glejak mózgu
2 lipca, 2019 BlogCo to jest glejak mózgu?
Glejaki w terminologii medycznej należą do grupy nowotworów ośrodkowego układu nerwowego, które mają swój początek w komórkach glejowych. Glejaki mają różne postacie w obrębie komórek mózgu, w których mają swoje źródło (astrocyty, oligodentrocyty). Różnią się także stopniem agresywności.
Nowotwory złośliwe czyli glejaki, które mogą występować w każdym miejscu w obszarze ośrodkowego układu nerwowego, co wskazuje głównie na mózg, a rzadziej na rdzeń kręgowy. Glejaki wyróżniają się właściwością polegającą na lokalnym rozszerzaniu się w obrębie ośrodkowego układu nerwowego.
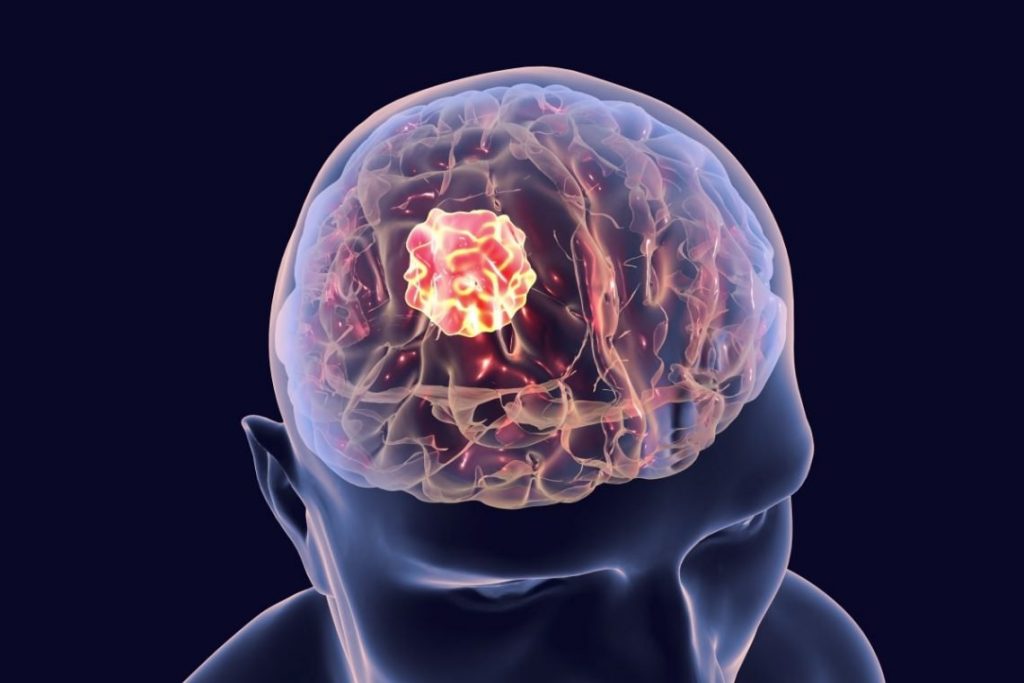
Nowotwory tego typu mogą pojawiać się u osób w każdym wieku, jednak najbardziej rozpowszechnione są u osób w 5. i 6. dekadzie życia.
Przyczyny glejaka
Nie znane jest pochodzenie tej choroby. Znaleziono co prawda kilka czynników ryzyka, które mogą zwiększać prawdopodobieństwo zachorowania na glejaka, choć nie zawsze okazują się one czynnikiem sprawczym. Czynniki ryzyka mogą mieć wpływ na zachorowanie, ale nigdy nie stanowią bezpośredniej przyczyny choroby.
Wśród czynników, które mogą zwiększyć ryzyko zachorowania można wymienić:
– tendencje rodzinne: występowanie glejaka wśród najbliższych krewnych (przynajmniej jeden przypadek w tej samej rodzinie) dwukrotnie zwiększa niebezpieczeństwo zachorowania
– zespoły genetyczne: niektóre wrodzone zespoły predestynują do większego niebezpieczeństwa zachorowania na glejaka głównie z powodu obecności jednej lub więcej mutacji genetycznych. Przykładowo są to zespoły: Cowden, Turcota, Lyncha, Li–Fraumeniego oraz
nerwiakowłókniakowatość typu I.
Rodzaje glejaków
Glejaki, po poddaniu badaniom histopatologicznym wyróżnia się ze względu na typy komórek nerwowych, z których się wywodzą (astrocyty, oligodendrocyty lub ependymocyty).
Istnieje również podział w skali od I do IV. W rozróżnieniu tym bierzemy pod uwagę szybkość wzrostu guza i jego agresywność.
– guzy I stopnia – występują one również u dzieci, dają najlepsze rokowania
– guzy II stopnia – (glejaki wysokozróżnicowane) należą do guzów wolno rosnących, naciekowych, wiążą się ze średnimi rokowaniami
– guzy III stopnia (anaplastyczne) i IV stopnia (glejaki wielopostaciowe) są agresywne o najmniej korzystnym rokowaniu.
Objawy glejaka
Może zaistnieć przypuszczenie o glejaku, gdy pojawiają się niepokojące objawy takie jak: zawroty głowy, zachwiania równowagi, napady padaczkowe, zmiany osobowości oraz wszelkiego rodzaju zaburzenia neurologiczne- w tym zaburzenia widzenia, mówienia, utrata siły mięśniowej, zmiana chodu. Objawy glejaka mogą również dawać o sobie znać pod postacią wzrostu ciśnienia w czaszce. Symptomami tego mogą być: bóle głowy, mdłości, senność, wymioty.
Glejak diagnoza
Przy rozpoznaniu glejaka lekarz kieruje na badanie rezonansu magnetycznego (MRI) mózgu. Zakres obrazowy tej metody pozwala nie tylko na wykrycie glejaka, ale także na określenie obszaru choroby.
W razie podejrzenia guza mózgu często najpierw stosuje się tomografię komputerową z użyciem środka kontrastowego.
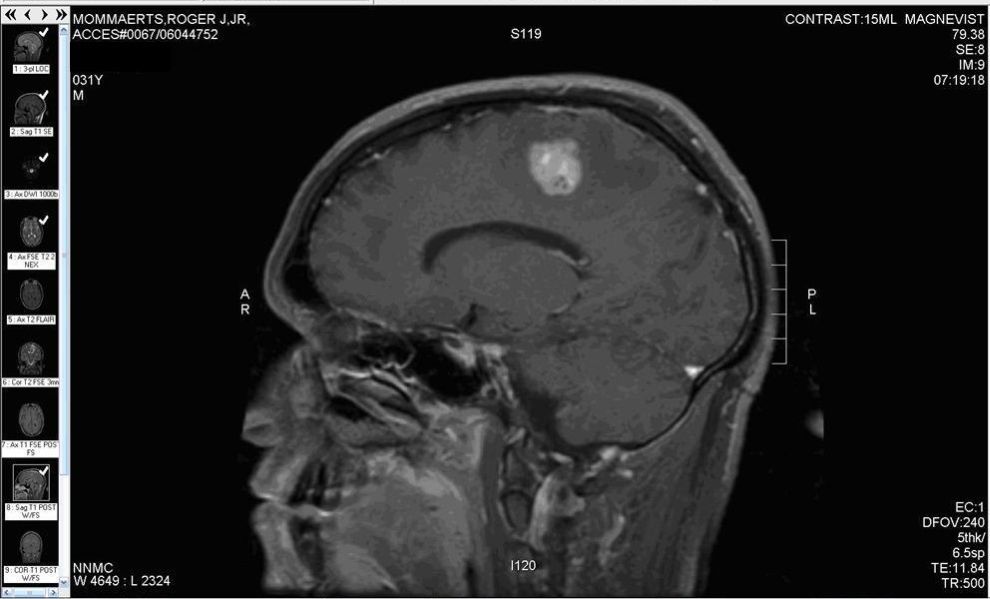
Należy również pobrać tkankę do badania histopatologicznego- podczas operacji chirurgicznej lub za pomocą biopsji. Badanie laboratoryjne tkanki ma za zadanie uprawomocnienie rozpoznania i określenie charakterystyki, podtypu guza, co stanowi podpowiedź co do sposobu leczenia.
Glejak leczenie
Podstawowym leczeniem glejaka jest zabieg chirurgiczny o możliwie jak najszerszym zakresie. Leczenie podjęte po operacji zależy od podtypu glejaka:

– glejak wysokozróżnicowany (stopień 1 i 2) u osób, u których możliwe jest w dużym stopniu ryzyko nawrotu choroby po operacji wdraża się radioterapię. Mniejsze znaczenie ma w leczeniu glejaków wysokozróżnicowanych chemioterapia stosuje się ją wówczas, gdy guz nie ma zalecenia do operacji, lub w przypadku guzów nawracających po radioterapii.
– glejak anaplastyczny (stopień 3) pooperacyjne leczenie glejaka anaplastycznego polega na zastisowaniu radioterapii a następnie chemioterapii.
– glejak wielopostaciowy (stopień 4) leczenie po opercji wymaga jednoczesnego stosowania chemioterapii i radioterapii (leczenie skojarzone)
źrodła zdjęć:
https://www.hellozdrowie.pl/wp-content/uploads/2019/01/glejak-wielopostaciowy-1140×760.jpg
https://glejak.com/wp-content/uploads/2013/10/glejak-mozgu-rak-mozgu.jpg
https://i.wpimg.pl/640×284/portal-abczdrowie.wpcdn.pl/imageCache/2018/11/22/98189108-m_c1e9.jpg
Połogowe zapalenie piersi
20 czerwca, 2019 BlogCo to jest połogowe zapalenie piersi?
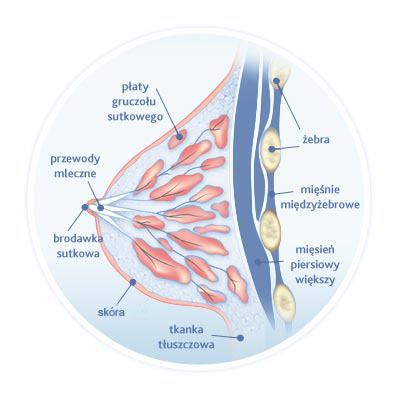
Statystycznie dolegliwość ta dotyczy około 20 procent kobiet karmiących piersią. Powstanie stanu zapalnego w obrębie piersi uzależnione jest od dwóch czynników wywołujących chorobę. Pierwszy z nich to niedostateczne wypróżnienie piersi, jest to ważne ponieważ prowadzi do zatrzymania pokarmu w przewodach i pęcherzykach mlecznych. Nieodessany pokarm powoduje ucisk na otaczające przewody mleczne naczynia włosowate, dostarczające okolicznym mięśniom hormon zwany oksytocyną. Niedobór tej substancji negatywnie oddziałuje na pracę skurczową mięśni, co dodatkowo przyczynia się do zastoju pokarmu. Jednakże aby powstał stan zapalny konieczna jest styczność z bakteriami. Najczęściej mikrourazy piersi (powstałe w trakcie karmienia piersią) są powodem przedostania się ich do gruczołu sutkowego. Zapalenia piersi są najczęściej wywoływane bakterią – gronkowcem złocistym. Patogeny rozwijają się zwykle przez kontakt z jamą ustną noworodka.
Połogowe zapalenie piersi objawy
W toku choroby mogą się rozwijać zarówno objawy miejscowe jak i ogólnoustrojowe. Dlatego też zapaleniu towarzyszą takie symptomy jak: dreszcze, osłabienie, bóle mięśni, ogólne złe samopoczucie, a także wrażliwość i bolesność całej piersi lub jej fragmentu. Są to pierwsze objawy połogowego zapalenia piersi. Występuje również podwyższona temperatura ciała. Choroba zwykle dotyka tą z piersi, którą dziecko ssie z mniejszą ochotą, z uwagi na fakt, że jest ona bardziej narażona na zastój pokarmu. Pierś robi się gorąca, nabrzmiała i bolesna zwłaszcza, gdy jest narażona na dotyk bądź karmienie. Wyczuwalne są miejsca twardsze niż reszta gruczołu i odznaczające się większą bolesnością.
Jak zapobiegać połogowemu zapaleniu piersi?
Aby choroba ta nie była stanem nawracającym należy:
– stosować zimne okłady między karmieniami
– nosić luźną przepuszczającą powietrze bieliznę
– dbać o optymalne opróżnienie piersi z pokarmu, kiedy zachodzi taka potrzeba stosować laktator
– wskazane jest karmić niemowlaka ulokowanego w pozycji”spod pachy”. Trzyma się wówczas noworodka kierując go bródką w stronę pachy, która jest częścią gruczołu najbardziej narażonym na rozwój stanu zapalnego.
– wykonywać masaż piersi ruchami kolistymi w stronę sutka, co ułatwi przepływ pokarmu
Połogowe zapalenie piersi leczenie
Gdy zaobserwujemy u siebie symptomy świadczące o połogowym zapaleniu piersi, powinniśmy nie zwlekać z wizytą u lekarza. Niedoleczone zapalenie sutka może nieść ze sobą komplikacje, takie jak: odnawianie się stanu zpalnego lub wystąpienie ropnia piersi. Leczenie w początkowym etapie powinno stanowić regularne odciąganie pokarmu z chorej piersi oraz stosowanie zimnych okładów miejscowych. Do leczenia preparatami hamującymi laktację lekarz ucieka się, wówczas, gdy objawy nasilają się. Zawierają one bromokryptynę. W razie, gdy gorączka utrzymuje się dłużej niż 24h zaleca się zastosowanie antybiotyku. Lekarze zapewniają, że stosowane preparaty nie szkodzą dziecku. Najczęściej wdraża się oksacylinę, na którą podatny jest gronkowiec złocisty- najczęstszy patogen prowadzący do zapalenia.
źródła zdjęc:
https://meavita.pl/wp-content/uploads/2018/08/zapalenie-piersi-laktacja-ginekolog-krakow-zarotynski-rusznikarska-meavita-1200×536.jpg
http://www.mlecznewsparcie.pl/wp-content/uploads/2015/01/piersi-021.jpg
Ostre uszkodzenie nerek a ciąża
18 czerwca, 2019 BlogCzym się charakteryzują choroby nerek w ciąży?
Przewlekła choroba nerek odznacza się tym, że trwa przez trzy lub więcej miesięcy. Choroby nerek w niektórych przypadkach niosą ze sobą przykre konsekwencje zarówno dla dziecka jak i mamy. Funkcja nerek, którą pełnią w organizmie to: usuwanie zbędnych produktów przemiany materii, filtrowanie krwi, utrzymywanie prawidłowego poziomu wody i składników mineralnych, a także produkowanie hormonów.

Możemy ustalić pięć etapów chorób nerek. Należy zaznaczyć, że ostatni etap ma najbardziej ostry przebieg i może się zdarzyć, że potrzebna będzie dializa lub transplantacja nerek. W zakres chorób nerek może wchodzić: kłębuszkowe zapalenie nerek, ich torbielowatość lub stan zapalny. Wszystkie z wymienionych schorzeń powstają na skutek upośledzenia filtrów nerek- nefronów. Obrażenia mogą nastąpić nagle z powodu urazu, infekcji lub powoli rozwijać się w czasie.
Jak choroba wpływa na kobietę i dziecko
Przewlekłe choroby nerek oddziaływują na cykl menstruacyjny kobiety ponieważ zaburzają pracę hormonów. Może to być powodem nieregularnych miesiączek. Sytuacja ta sprawia, że zajście w ciążę może być niebezpieczne. Rozpoczęcie leczenia przed zajściem w ciążę ułatwia poczęcie i zapewnia zdrowy przebieg ciąży.
Jeżeli choroba ma charakter łagodny może się zdarzyć, że ciąża będzie udana i zakończy się szczęśliwie.
Objawy niewydolności nerek
Ostra niewydolność nerek charakteryzuje się:
– krwotokiem z przewodu pokarmowego
– biegunką
– wymiotami
W toku choroby pojawia się coraz rzadsze oddawanie moczu, nogi, ręce niekiedy całe ciało jest pokryte obrzękiem. Zatrzymanie wody w organizmie powoduje zwiększenie masy ciała. W ciężkim stanie mogą się pojawić kłopoty z oddychaniem, które są wywołane obrzękiem płuc. Choroba odznacza się drżeniem nóg i rąk, natomiast ze strony przewodu pokarmowego pacjent doznaje mdłości i dochodzi do wymiotów.
Pierwszym możliwym symptomem, który charakteryzuje przewlekłą niewydolność nerek jest chwiejne ciśnienie tętnicze oraz tak zwane zagęszczenie moczu. W przebiegu choroby występuje wzmożone pragnienie i częste oddawanie moczu. Zazwyczaj mamy do czynienia również z nadciśnieniem tętniczym. Im większy choroba uczyniła postęp, tym większe obrazujące to objawy. Często kolejnymi symptomami bywają: świąd skóry, obrzęki kończyn, bolesne skurcze i tak zwany zespół niespokojnych nóg. Choroba dotyka również układu krążenia. Sprawia, że pacjent dostaje zadyszki po wysiłku, zaczyna też mieć bóle głowy, zaburzenia widzenia, które są spowodowane nadciśnieniem tętniczym. Nocą chorzy skarżą się na napady duszności, a pojawiający się dość często ból za mostkiem może świadzyć o zawale serca. Nieustępującymi objawami są czkawka i wymioty. Ból w okolicach lędźwi, ciemnoczerwona barwa moczu, obrzęki pod oczami i podwyższone ciśnienie tętnicze dają znać o ostrym kłębuszkowym zapaleniu nerek.

Niewydolność nerek przyczyny
Ostrą niewydolność nerek powodują:
– krwotok
– hemoliza
– wstrząs urazowy
– wstrząs septyczny
– zatrucie toksynami
źródła zdjęć:
https://s3.party.pl/styl-zycia/zdrowie/choroby/kobieta-w-ciazy-u-lekarza-434783-MT.jpg
https://momlovesbest.com/wp-content/uploads/2018/04/Constipation_During_Pregnancy.jpg
Zespół Isaacsa
13 czerwca, 2019 BlogCo to są kurcze i sztywność mięśni i jaki jest mechanizm ich powstawania?
Zespół Isaacsa czyli sztywność mięśni polega na zwiększonym napięciu mięśniowym, które przechodzi w ciągły mimowolny skurcz wielu niezależnych od siebie grup mięśni. Natomiast kurcz mięśni dotyka zazwyczaj jednego obszaru ciała. Charakteryzuje się tym, że jest przejściowym, bolesnym skurczem jednego mięśnia lub grupy mięśni, zwykle ustaje po kilku minutach i nie wywołuje przykrych konsekwencji. Nie do końca poznane są mechanizmy, które są istotą kurczów mięśni.
Jakie są najczęstsze przyczyny kurczów i sztywności mięśni?
Kurcze mięśni mogą się pojawić u zdrowych osób po intensywnym wysiłku fizycznym (na przykład ćwiczeniach) lub w czasie jego trwania. Są one wywoływane przez przypadkowy ruch lub skurcz skróconego mięśnia. Charakteryzują się tym, że znikają samoistnie lub kiedy mięsień zostanie rozciągnięty oraz po masażu. Kurcz może spowodować także uraz kości lub stawu i jest to reakcja immunologiczna organizmu na podrażnienie mięśni w pobliżu złamania. Kurcz mięśni może być też efektem uszkodzenia nerwu unerwiającego dany mięsień, wówczas kurcz może wystąpić także w okresie dochodzenia do zdrowia. Częste kurcze mogą być spowodowane stanami takimi jak: niedobory elektrolitowe (na przykład zmniejszone stężenie potasu lub magnezu we krwi, które może być związane z wymiotami, biegunką oraz nadmierną potliwością), zaburzenia gospodarki wapniowej, zaburzenia hormonalne (na przykład niedoczynność tarczycy), niewydolność nerek, cukrzyca, a także u kobiet w ciąży.

Sztywność mieśni i kurcze mięśni mogą towarzyszyć różnym chorobom, takim jak: tężec, stwardnienie rozsiane, a także wielu rzadkim jednostkom i zespołom chorobowym, do których należą: neuromiotonia (zespół Isaacsa), zespół sztywności uogólnionej, zespół Schwartza-Jampela, miopatie metaboliczne lub zatrucie strychniną.
Co robić w razie wystąpienia kurczów i sztywności mięśni?
Osoby dotknięte powtarzającym się kurczem lub sztywnością mięśni powinny skontaktować się z lekarzem podstawowej opieki medycznej. Bolesne kurcze mięśni mogą być pierwszą oznaką chorób ogólnoustrojowych, takich jak: niedoczynność tarczycy lub cukrzyca, które zaobserwowane we wczesnej fazie mogą zostać objęte odpowiednim leczeniem, co sprawia, że ich objawy zostaną uspokojone. Jeśli natomiast oprócz kurczów pojawia się sztywność mięśni i inne niepożądane objawy takie jak: osłabienie i bóle mięśni lub też drżenie, niedowład, należy pilnie zgłosić się do lekarza.
Sytuacją, która wymaga nagłej opieki lekarskiej jest ostry kurcz mięśni w wyniku tężca lub zatrucia strychniną (występuje ona w składzie trutek na szczury lub zanieczyszczonych substancji odurzających). W takim przypadku kurczom i sztywności mięśni towarzyszą drgawki oraz zaburzenia oddychania, co jest sygnałem ostrzegawczym, by wezwać pogotowie ratunkowe.
Co zrobi lekarz jeśli zgłosimy się z kurczami i sztywnością mięśni?
Na początku lekarz przeprowadzi dokładny wywiad medyczny i badanie neurologiczne. W trakcie wywiadu lekarz będzie zainteresowany takimi wiadomościami jak: o jakiej porze najczęściej pojawiają się kurcze, jakie czynności je wyzwalają. Lekarz może też zasięgnąć informacji, od kiedy u pacjenta występują kurcze i sztywność mięśni i czy w jego najbliższej rodzinie występowały podobne dolegliwości.
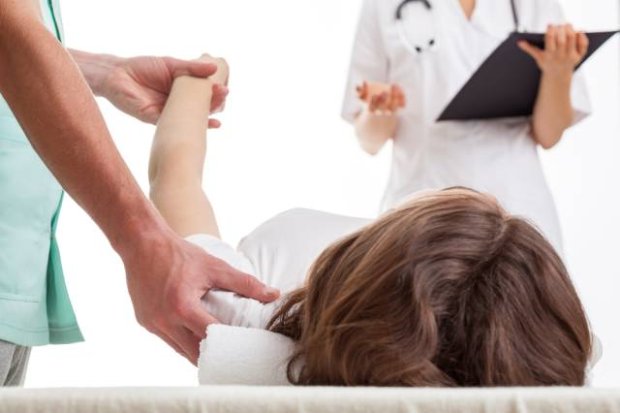
Jeśli dojdzie do kurczów i sztywności mięśni niezbędne może okazać się przeprowadzenie pełnego badania neurologicznego jednak ze szczególnym naciskiem na ocenę napięcia mięśniowego oraz odruchów głębokich, które lekarz bada przy pomocy młoteczka neurologicznego, opukując różne punkty na ciele. Potrzebna może być także ocena sił mięśni i sprawności chodu pacjenta. Istotą badania napięcia mięśniowego jest wykonywanie biernych ruchów kończyną pacjenta przez lekarza, przy maksymalnym rozluźnieniu ze strony badanego. W wypadku, gdy chory nie będzie wystarczająco rozluźniony (będzie usiłował sam ruszać kończyną) w trakcie badania, ocena staje się nieadekwatna, dlatego bardzo ważne jest dokładne stosowanie się do wskazówek lekarza w czasie badania.
Wskazaniem lekarskim może być też wykonanie badania elektromiograficznego (EMG), które polega na przeprowadzeniu dokładnej oceny czynności elektrycznej mięśni za pomocą odpowiedniej aparatury. Niekiedy pomocne są także badania laboratoryjne krwi z oznaczeniem stężenia potasu, magnezu, wapnia i enzymów mięśniowych, takich jak kinaza kreatynowa. W razie przypuszczenia wrodzonej choroby mięśni, chory może zostać skierowany na biopsję mięśnia w celu oceny jego budowy w badaniu mikroskopowym.
źródła zdjęć: http://pl.fitnesslifestylehealthclub.com/wp-content/uploads/2018/7/muscle-problems-with-statins.jpg
http://bi.gazeta.pl/im/5e/b0/e9/z15315038Q,Zanik-miesni-moze-pojawic-sie-w-kazdym-wieku-i-naj.jpg
Przykry zapach z pochwy
23 maja, 2019 BlogO czym świadczy nieprzyjemny zapach z pochwy?
Dokuczliwy zapach z pochwy jest przeważnie symptomem postępujących infekcji: grzybiczych, bakteryjnych lub wirusowych. Często obok innych dolegliwości (na przykład świądu) pojawia się wydzielina, która ma konsystencję śluzu o zmienionej barwie. Może być jednak objawem poważniejszej choroby.

Nieprzyjemny zapach z pochwy zawsze ma jakieś podłoże chorobowe, kiedy zauważymy u siebie jego wystąpowanie powinniśmy skonsultować się z ginekologiem.
Skąd się bierze nieprzyjamny zapach z pochwy?
W srodowisku pochwy żyje i rozwija się wiele mikroorganizmów. Obecne w niej pałeczki kwasu mlekowego zapobiegają rozwojowi bakterii, grzybów i wirusów oraz, co najważniejsze powodują, że środowisko pochwy jest kwaśne. Zdarza się, że liczba tych bakterii obniża się. Dzieje się tak na przykład po zapłodnieniu (kiedy organizm przygotowuje się na rozwijający się płód), przy menopauzie (w której organizm kobiety ponownie podlega zmianom hormonalnym), gdy stosuje się leki hormonalne, antykoncepcję i antybiotyki, a także w toku chorób oraz przez niewłaściwą higienę miejsc intymnych.
Wraz z obniżeniem się ilości pałeczek kwasu mlekowego może pojawić się nieprzyjemny zapach z pochwy, który jest następstwem utleniania się amin aromatycznych wytwarzanych przez bakterie.
– rybi zapach z pochwy- infekcje bakteryjne i grzybicze
W toku infekcji grzybiczej zapach wydzielany z pochwy przypomina woń ryby, drożdży czy pleśni. Objawami współistniejącymi są świąd i pieczenie, a upławy mają gęstą serową postać. Mogą się w niej pojawić również grudki. Wydzielina ma kolor biały bądź lekko zielony lub zółty. Cechą wyróżniającą tą infekcję jest typowy rybi zapach z pochwy. Może on również być sygnałem wystąpienia stanu zapalnego spowodowanego bakteriami lub rzęsistkiem.
– przykry zapach z pochwy z powodu niedostatecznej higieny
Przykry zapach z pochwy może być też wynikiem niedostatecznej higieny intymnej, co zdarza się często. Istnieją pewne uniwersalne wskazówki jak należy dbać o higienę intymną. Oto one:
– wskazane jest aby codziennie, najlepiej dwukrotnie podmywać miejsca intymne specjalnym płynem przeznaczonym do higieny intymnej, który ma właściwe pH
– w trakcie menstruacji powinno się pilnować by jak najczęściej zmieniać tampony, podpaski, czy wkładki
– każda kobieta powinna posiadać osobny ręcznik do higieny intymnej, który będzie przeznaczony tylko do jej użytku
– polecane jest noszenie lekkiej, przewiewnej bawełnianej bielizny
Niestety wiele kobiet zapomina o tych zasadach, czego następstwem są uciążliwe i wstydliwe dolegliwości.
O niechcianym zapachu z pochwy może decydować też dieta. Jeśli jest ona bogata w mięso, czosnek, cebulę, czy pora, zapach może być wydalany przez skórę, wraz z potem i wydzielinami ponieważ intensywność jej zapachu może wzrastać wraz ze spożyciem wymienionej wyżej żywności i zawartych w owej żywności substancjach.
Jak pozbyć się nieprzyjemnego zapachu z pochwy?
Brzydki zapach z pochwy można złagodzić – oczywiście najpierw należy udać się do lekarza, ale jeśli nie jest to możliwe, czy konieczne- można to zrobić samemu. W aptece powinno się znaleźć leki dostępne bez recepty, które minimalizują nieprzyjemny zapach. Ponadto mają działanie przeciwzapalne i łagodzące.
Po pierwsze przydatny może okazać się płyn do higieny intymnej, który poza funkcją myjącą powinien też być antybakteryjny i zapobiegać infekcjom. Porządny środek do higieny intymnej powinien zawierać bakterie Lactobacillus, które zapewniają prawidłową mikroflorę pochwy i są naturalną barierą ochronną. Jeżeli używany przez nas środek ich nie zawiera warto go zamienić na inny. Taki zabieg wystarczy jeśli nieprzyjemny zapach wynikał tylko z braku odpowiedniej higieny intymnej.
Jeżeli nieprzyjemnemu zapachowi z pochwy towarzyszy świąd i podrażnienie można zastosować żel lub maść łagodzące podrażnienia, które używa się w okolicach miejsc intymnych. Nie zastąpi to jednak wizyty u lekarza. Odpowiedni żel łagodzący powinien zawierać metabolity, czyli substancje wytwarzane naturalnie przez pałeczki kwasu mlekowego.

Efekty mogą również przynieść probiotyki w formie kapsułek doustnych lub dopochwowych. Pierwsze z wyżej wymienionych działają ochronnie na mikroflorę układu moczowo- płciowego, drugie natomiast mają właściwości leczenia miejscowego, więc przyspieszają powrót do zdrowia i zmniejszają przykre uczucie związane z infekcją.
Należy pamiętać, że domowe sposoby leczenia mogą być zawodne i nie są polecane przez specjalistów ginekologów. Jeżeli zauważymy u siebie którąś z wymienionych powyżej dolegliwości należy zgłosić się do lekarza.
żródła zdjęć:
https://www.womenshealth.pl/media/lib/1585/sh_130953827-856aa82e1b01528bde9583051b1a3898.jpg
htpps ://encrypted-tbn0.gstatic.com/images?q=tbn:ANd9GcSjWVjQgwgaldrOwyuaMORQGJu6V23R6PPj1J-KE8FrTcPi5jWf5A
Kwas foliowy a ciąża
30 kwietnia, 2019 BlogCzym jest tytułowy kwas foliowy?
Kwas foliowy inaczej określany jako witamina B9, witamina B11 lub folacyna. Każda komórka naszego ciała ma zapotrzebowanie na kwas foliowy aby prawidłowo funkcjonowała. Kwas foliowy nie jest pojedynczym związkiem chemicznym. Jest to grupa związków, w skład których wchodzi aż 20 pochodnych pteryny. Z tego powodu kwas foliowy nie występuje tylko w organizmie człowieka, ale także w tkankach roślin czy zwierząt.
Jaką rolę odgrywa kwas foliowy w organizmie?
Kwas foliowy odgrywa znaczącą rolę w organizmie. Uczestniczy on w syntezie kwasów nukleinowych, a z nich tworzy się DNA. Do jego funkcji należy także regulowanie wzrostu i funkcjonowania wszystkich komórek. Ponadto warto wspomnieć, że odpowiedni poziom kwasu foliowego w organizmie zapobiega anemii.

Oprócz tego kwas foliowy oddziałuje na poziom homocysteiny. Homocysteina jest aminokwasem, który odpowiada za ogólny stan naszego zdrowia. Z uwagi na to aby nie doszło do zaburzeń w procesach fizjologicznych komórek- aminokwas ten musi być utrzymany na niskim i średnim poziomie. Podwyższony poziom homocysteiny jest niebezpieczny dla zdrowia może doprowadzać do zawałów, chorób serca czy wylewów. Sytuacja taka zachodzi częściej niż przy poziomie homocysteiny niskim i średnim. Dlatego też można przypisać kwasowi foliowemu rolę regulującą cały organizm aby funkcjonował prawidłowo i sam sobie nie szkodził.
Skutki niedoboru kwasu foliowego…
W organizmie nie powinno się znajdywać ani za mało ani za dużo składników mineralnych aby mógł on prawidłowo funkcjonować. Zwłaszcza niedobór kwasu foliowego może być niebezpieczny dla zdrowia ponieważ jego następstwem mogą być zaburzenia degeneracyjne, osteoporoza, niedokrwistość, czy choroby układu krążenia. Szczególnie niepożądany jest niedobór kwasu foliowego u kobiet w ciąży ponieważ zwiększa prawdopodobieństwo wystąpienia wad cewy nerwowej u płodu. Z tych powodów lekarz zawsze przepisuje kobietom w ciąży suplementy diety z kwasem foliowym.
Warto nadmienić, że nadmiar kwasu foliowego może maskować niedobory witaminy B12, co z kolei może prowadzić do niszczenia układu nerwowego.
Ważne – żródła kwasu foliowego
Kwas foliowy pochodzi głównie z wszystkich ciemnozielonych warzyw, nasion roślin strączkowych, owoców i produktów zbożowych otrzymywanych z pełnego przemiału. Jednak największe bogactwo kwasu foliowego to surowe warzywa lub produkty nisko przetworzone ponieważ za sprawą wysokiej temperatury czy długiego okresu przechowywania witamina B9 znika z żywności.

źródła zdjęć: http://fitharmony.pl/wp-content/uploads/2014/09/healthy-eating.jpg
https://badaniaprenatalne.pl/wp-content/uploads/2018/04/kwasfoliowywciazy.jpg
Liszaj płaski
23 kwietnia, 2019 BlogCo to jest liszaj płaski…
Liszaj płaski to choroba skóry, która nie zalicza się do zmian nowotworowych. Etiologia choroby jest nie do końca poznana. Do symptomów liszaja płaskiego należą między innymi: czerwone plamy oraz grudki na nadgarstkach, w dolnej części pleców i na kostkach, łuszczenie się i swędzenie skóry.
W terapii podaje się leki przeciwhistaminowe i kortykosteroidy obecne w maściach na liszaj. Natomiast w leczeniu domowym stosuje się zimne okłady oraz wskazana jest zmiana diety (w przypadku zmian w ustach).
Liszaj płaski – rodzaje
Liszaj płaski czerwony- przewlekła i postępująca choroba skóry, nie jest zmianą nowotworową. Oznaki rozwijającego się liszaja mogą pojawić się w różnych miejscach- w wybranej okolicy lub w wielu obszarach ciała.
Klasycznym objawem jest pojawienie się purpurowych i czerwonych grudek na skórze, przy występowaniu silnego świądu. Choroba jest widoczna zarówno na powierzchni skóry, jak i jamie ustnej (liszaj płaski w jamie ustnej). Może być powodem zmiany wyglądu paznokci u rąk i stóp.
Choroba najczęściej występuje pomiędzy 30. a 50. rokiem życia.

Rodzaje liszaja płaskiego na skórze to:
– liszaj płaski
– liszaj płaski mieszkowy
– liszaj płaski barwnikowy
– pęcherzowy liszaj płaski brodawkujący
– typ przejściowy pomiędzy liszajem rumieniowatym, a płaskim
Liszaj płaski – przyczyny
Przyczyny liszaja płaskiego są nie do końca poznane.
Jedna z teorii głosi, że jest to choroba autoimmunologiczna. Oznacza to, że jej rozwój jest uzależniony od nieprawidłowej reakcji układu odporności organizmu, który wytwarza specyficzne przeciwciała. Jedynie dalsze badania mogą dać pewność, że liszaj płaski to choroba autoimmunologiczna.
Liszaj płaski nie jest chorobą uwarunkowaną genetycznie, jedynie rzadki jego rodzaj może być dziedziczny.
Niektóre leki mogą powodować wysypkę, która jest podobna do liszaja płaskiego. Są to leki stosowane w terapii wysokiego ciśnienia krwi i chorób serca.
Niektórzy naukowcy twierdzą, że istnieje powiązanie pomiędzy liszajem płaskim a występowaniem infekcji wirusem zapalenia wątroby typu C. Dużo osób, które chorują na zapalenie wątroby typu C, cierpi również na liszaj płaski. W wypadku ryzyka pojawienia się liszaja na skórze, może okazać się konieczne poddanie się badaniom w kierunku wykrycia WZW typu C.
Liszaj płaski – objawy
Objawy liszaja płaskiego są uwarunkowane miejscem wystąpienia na ciele. Może dojść do pojawienia się typowych zmian na: skórze, skórze głowy, błonie śluzowej jamy ustnej, narządach płciowych. Najbardziej problematyczne jest pojawienie się liszaja na twarzy ze względu na nieestetyczny wygląd.
Liszaj płaski powoduje powstawanie czerwono- purpurowych grudek o błyszczącej powierzchni. Czasami zmiany te są poprzecinane niewielkimi białymi liniami nazywanymi profesjonalnie prążkami Wickhama.
U większości osób na skórze występują charakterystyczne zmiany w formie grudek. Czasami ich liczba jest znaczna i pojawiają się one na różnych częściach ciała najczęściej na nadgarstkach, w dolnej części pleców i na kostkach, jednak niekiedy zmiany te mogą pojawiać się w innych miejscach na przykład na narządach płciowych.
Miejsca zajęte chorobą na nogach są zazwyczaj ciemniejsze. Po zaniku starszych zmian mogą pojawić się nowe.
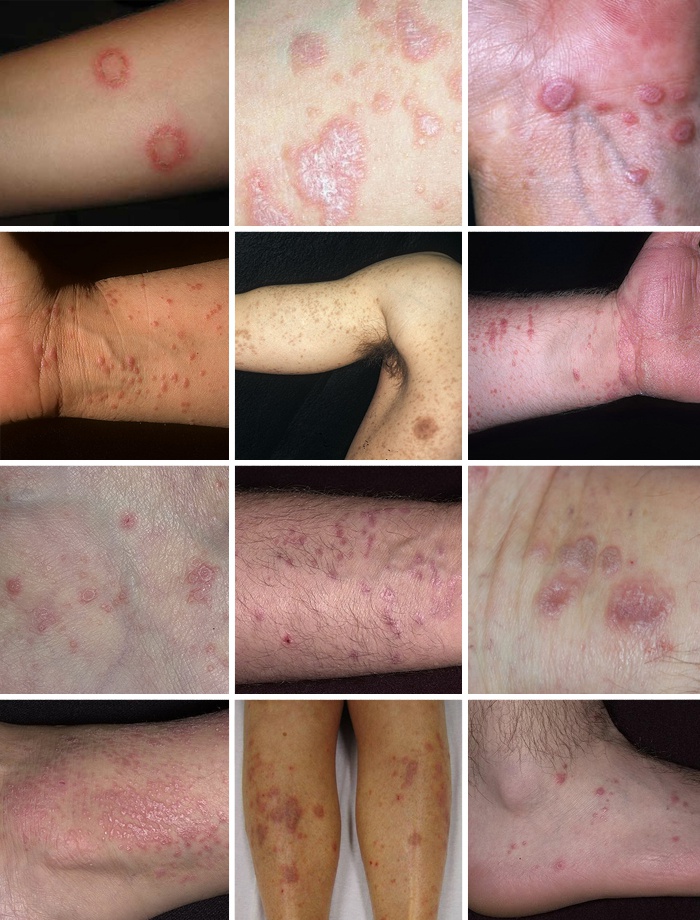
U osób zmagających się z liszajem płaskim na mogą pojawić się następujące zmiany na skórze:
– swędzenie skóry- zdarza się, że grudki i chropowata skóra wywołują swędzenie
– grube, chropowate i łuszczące się pola na skórze- jeżeli stare grudki pokrywają się z nowo powstałymi istnieje niebezpieczeństwo powstawania zmian o większych rozmiarach- chropowatych, grubych. Często dochodzi do ich złuszczenia. Zmiany te postępują z czasem i najczęściej są spotykane na goleniach i wokół kostek.
– pęcherze- pęcherze i bąble na skórze uwidaczniają się niezwykle rzadko
– ból- występuje w przypadku, gdy zmiany pojawiają się na narządach płciowych. Skóra przybiera jaskrawoczerwony kolor. Przy otwartych ranach uprawianie stosunków seksualnych jest bolesne lub wręcz niemożliwe.
Zdarza się (bardzo rzadko), że choroba może rozwijać się na skórze głowy. Symptomami liszaja płaskiego na głowie są: zaczerwienienie i podrażnienie, niewielkie grudki, cienkie włosy lub miejsca pozbawione włosów oraz blizny, które pojawiają się powoli.
Jeśli chodzi o jamę ustną to liszaj najczęściej występuje na wewnętrznej stronie policzków. Liszaj płaski w obrębie jamy ustnej może również pojawić się na języku, wargach i dziąsłach. Objawami łączącymi się z liszajem płaskim w jamie ustnej mogą być niewielkie białe kropki i pręgi, opuchlizna i zaczerwienienie, łuszczenie się błony śluzowej na dziąsłach oraz bolesne owrzodzenia, które mogą powodować uczucie palenia.
Liszaj płaski zazwyczaj występuje tylko na kilku paznokciach. Jedynie w niekórych przypadkach zdarza się, że choroba zajmuje wszystkie paznokcie na dłoniach i na stopach. Do objawów liszaja płaskiego na paznokciach należą: zgrubienia lub rowki, pękanie paznokci, a także ich utrata (czasowa bądź na stałe).
Liszaj płaski – rozpoznanie i leczenie
Aby upewnić się, że schorzenie, które dolega pacjentowi to liszaj płaski należy, po konsultacji z dermatologiem pobrać wycinek do zbadania pod mikroskopem. Taki zabieg nazywany jest biopsją.
Niekiedy trzeba wykonać badanie krwi, aby wyeliminować inne choroby. Czasami liszaj płaski jamy ustnej jest wykrywany podczas wizyty u stomatologa.
Nie ma żadnego sprawdzonego leku na liszaj płaski. Jednak, kiedy jego objawy są wyjątkowo uporczywe, ulgę pacjentowi może przynieść stosowanie takich leków jak:
– kortykosteroidy do stosowania miejscowego takie jak: kremy lub maści, których zadaniem jest złagodzenie opuchlizny i zaczerwienienia
– leki przciwhistaminowe- redukują swędzenie
– terapia PUVA- polega na rozjaśnianiu skóry z wykorzystaniem światła
– kortykosteroidy w postaci doustnej lub iniekcji – są skuteczne w przypadku liszaja płaskiego utrzymującego się przez dłuższy czas lub w razie potrzeby, gdy na skórze pacjenta występuje wiele grudek lub bolesnych owrzodzeń
– maść na liszaj- zawierająca takrolimus lub krem zawierający pimekrolimus- wdrażane do leczenia innych problemów skórnych jak wypryski
– kwas retinowy- który ma właściwości rozjaśniające skórę, stosuje się go na skórę lub przyjmuje w postaci tebletek.
Zmiany, które powstają w jamie ustnej, a są związane z liszajem płaskim, nie wywołują dolegliwości bólowych, więc leczenie nie jest konieczne. Można je zacząć, gdy liszaj płaski wywołuje ból skóry, zaczerwienienie, pęcherze, uczucie palenia, otwarte rany lub owrzodzenia.
Liszaj płaski – domowe sposoby leczenia
Można owinąć opatrunkiem obszary w obrębie, których pojawiły się zmiany grudkowe na skórze w celu złagodzenia uczucia swędzenia i zredukowania chęci drapania chorych miejsc. Podrażnienie skóry może wywołać nagłą intensyfikację choroby. Oprócz tego poleca się stosowanie zimnego okładu, lub specjalną kąpiel w owsiance przynoszącą ulgę w dolegliwościach.
W przypadku liszaja w jamie ustnej wzrasta niebezpieczeństwo zachorowania na raka jamy ustnej. Aby zmniejszyć niebezpieczeństwo wystąpienia nowotworu trzeba rzucić palenie i ograniczyć spożywanie alkoholu oraz szczotkować zęby dwa razy dziennie i stosować płukankę, a także nić dentystyczną. Ponadto według dentystów powinno się wykonywać regularne badanie jamy ustnej co 6-12 miesięcy.
Jeśli chodzi o dietę w domowym leczeniu liszaja płaskiego, należy wykreślić z niej ostre potrawy, owoce cytrusowe i soki (na przykład pomarańczowy lub grejfrutowy), pomidory i potrawy na bazie pomidorów (różnego rodzaju sosy i ketchup), chipsy i inne solone przekąski, a także napoje zawierające kofeinę (kawa, herbata, cola).
źródła zdjęć: http://beautysummary.com/wp-content/uploads/2017/2/krasnyj-ploskij-lishaj-u-ljudej_2.jpg
https://pcme.pl//img/large/4759759dc02195d.jpg
Przemijająca niepamięć ogólna
12 kwietnia, 2019 BlogCo to jest przemijająca niepamięć ogólna?
Przemijająca niepamięć ogólna (PNO) inaczej przemijająca amnezja globalna to krótkotrwałe i przemijające zaburzenia pamięci. Przebadano osoby w średnim i podeszłym wieku, których ogólny stan zdrowia był dobry, a nastąpiło u nich głębokie zaburzenie pamięci, trwające kilka godzin. Chorzy zapamiętywali podane im informacje tylko przez kilkadziesiąt sekund i w typowy sposób powtarzali te same pytania chcąc zorientować się w sytuacji. Do niepamięci następczej dołączała się różnej długości niepamięć wsteczna. Świadomość własnej osoby była zachowana.

Nie stwierdzono zaburzeń zmysłów, nie pojawiały się współwystępujące automatyzmy i ogniskowe objawy neurologiczne. Po kilku godzinach zapamiętywanie było przywrócone. Pozostawała głęboka pustka pamięciowa, za którą krył się okres zaburzeń. Statystycznie wiek chorych wynosił 62 lata, 90% chorych miało 59-70 lat. PNO rzadko występuje wśród osób młodych i jeśli wystąpi trzeba się liczyć z zachorowaniem na padaczkę. U 10- 20% osób, u których pojawiło się PNO, występowały ponowne incydenty niepamięci.
Przemijająca niepamięć ogólna -przyczyny
Patogeneza opisywanej choroby jest do tej pory niepoznana. Powstało kilka tez próbujących wyjaśnić jej przyczyny:
teoria zakrzepowo- zatorowa, która zakłada, że przemijająca niepamięć ogólna jest odmianą przejściowych ataków niedokrwiennych,
teoria padaczkowa charakteryzująca przemijającą niepamięć ogólną jako napad padaczkowy częściowy, albo jako zjawisko analogiczne do porażenia ponapadowego Todda,
teoria migrenowa według, której przyczyną PNO jest skurcz gałęzi tętnic kręgowo- podstawnych o mechanizmie migrenowym
Zaburzenia te wiążą się zawsze z strukturami wchodzącymi w skład kręgu Papeza, w zakresie którego znajdują się zakręty hipokampa, sklepienie, ciała suteczkowate, grzbietowo-przyśrodkowe jądro wzgórza i zakręty obręczy. Struktury te uczestniczą w przetwarzaniu sygnałów poruszających się w ich sieci neuronalnej (pamięć świeża) na trwałe makromolekularne struktury białkowe- engramy (pamięć trwała), gdzie ślady pamięciowe zostają utrwalone i zachowane.

Badacze głoszą, że uszkodzenie tych okolic powoduje niemożność zapamiętania nowych wrażeń. Można przypuszczać, że niepamięć wsteczna w PNO jest spowodowana nieprawidłowym funkcjonowaniem wymienionego wyżej kręgu neuronalnego, którego prawidłowa czynność jest konieczna dla zapobieżenia powstawaniu błędnych engramów pamięciowych. Wiąże się to przede wszystkim ze świeżymi wrażeniami pamięciowymi, dlatego niepamięć wsteczna jest ograniczona do zdarzeń ostatnich godzin, dni lub tygodni przed zachorowaniem.
Przemijająca niepamięć ogólna – objawy i rozpoznanie
Przejawia się jako utrata pamięci, która pojawia się po zadziałaniu znanych czynników. Przemijające zaburzenia pamięci mogą współwystępować z urazami głowy i szyi i mogą być spowodowane napadami padaczkowymi, przyjęciem niektórych leków lub mogą mieć podłoże psychogenne.
Zauważono utratę pamięci występującą po arteriografii tętnic kręgowych, szyjnych i wieńcowych.
Cechy odróżniające przejściową niepamięć towarzyszącą napadom padaczkowym od PNO to:
– częściowa niepamięć ataku
– występowanie amnezji wkrótce po przebudzeniu
– powtarzanie się epizodów zaburzeń pamięci
– niepamięć wsteczna nieproporcjonalnie duża w stosunku do następczej
– brak stereotypowego zadawania pytań z uczuciem lęku i zakłopotania
– ewidentna poprawa po wprowadzeniu leczenia przeciw padaczkowego
– krótki czas trwania niektórych ataków
– nieprawidłowy międzynapadowy zapis EEG
– występowanie automatyzmów lub okresów braku kontaktu w trakcie lub bezpośrednio przed amnezją
– występowanie napadów padaczkowych nizależnie od amnezji
Przemijająca niepamięć ogólna – rokowania
Choroba ta przebiega łagodnie. Właściwym temu zaburzeniu skutkiem jest kilku lub kilkunastogodzinna pustka pamięciowa. Mówiąc o wspomnianej luce pamięciowej mamy na myśli okres przed zachorowaniem i czas trwania samego epizodu.
Gorsze rokowania mają pacjenci z krótkimi lub nawracającymi incydentami choroby. Istnieje wówczas niebezpieczeństwo rozwoju w przeciągu 1 roku padaczki.
Z uwagi na fakt, że PNO ma łagodny charakter i przebieg nie istnieje konieczność leczenia. Chorzy powinni być jednak pod stałą opieką psychologiczną ponieważ zaburzenie to pojawia się u osób do tej pory zdrowych nagle i bez wyraźnej przyczyny.
źródła zdjęć:
https://i.iplsc.com/-/0001B3NLNE0VC5NU-C122-F4.jpg
.http://ambercare24.pl/wp-content/uploads/2017/07/511dt_150709_migraine_headache_brain_stroke_800x600-800×548.jpg
Angina Prinzmetala
9 kwietnia, 2019 BlogCo to jest angina Prinzmetala?
Angina Prinzmetala jest to choroba niedokrwienna serca. Występuje rzadko, inaczej jest zwana dławicą odmienną lub dławicą naczynioskurczową. Choroba ta charakteryzuje się bólem w klatce piersiowej o postaci dławicowej, którego przyczyną jest skurcz tętnicy wieńcowej. Przeciwstawnie do klasycznej dławicy piersiowej, spotykana jest głównie w grupie młodszych pacjentów.
Angina Prinzmetala : przyczyny
Ból wieńcowy w anginie Prinzmetala spowodowany jest niedokrwieniem mięśnia sercowego. Jest ono efektem samoistnego skurczu tętnic wieńcowych. Zjawisko to oparte jest na innej zasadzie funkcjonowania niż w chorobie wieńcowej, gdzie za uszczuplenie dopływu krwi do serca są odpowiedzialne blaszki miażdżycowe osłaniające światło naczyń.

Należy zwrócić uwagę, że skurcz dotyka zarówno tętnic prawidłowych, jak i objętych zmianami miażdżycowymi. Etiologia tego zjawiska chorobowego nie jest do końca poznana. Znane jest jednak kilka hipotez tłumaczących to zaburzenie.
Większość z nich zakłada zaburzone funkcjonowanie najbardziej wewnętrznej warstwy ściany naczynia, czyli tak zwanego śródbłonka. Hipoteza ta opiera się na przekonaniu, że skurcz może być wynikiem uszkodzenia enzymu śródbłonkowego, który odpowiada za wytwarzanie tlenku azotu – jednego z głównych mediatorów powodujących rozszerzenie naczyń krwionośnych.
Angina Prinzmetala czynniki ryzyka
Do czynników, które mogą stanowić niebezpieczeństwo wystąpienia anginy Prinzmetala należą:
– stres emocjonalny
– palenie tytoniu- główny czynnik
– zażywanie kokainy, amfetaminy, marihuany
– hiperwentylacja
– intensywny wysiłek
– niska temperatura
Występowanie dławicy odmiennej jest częściej spotykane u pacjentów z innymi schorzeniami wiążącymi się z zaburzoną kurczliwością naczyń. Wśród chorób tych można wymienić: migrenę czy chorobę Rayunda.

Angina Prinzmetala – objawy
Podstawowym objawem jest ból w klatce piersiowej. Zazwyczaj występuje w postaci gniotącej lub uciskającej, umiejscowiony jest zamostkowo i może eskalować do szyi, żuchwy, nadbrzusza albo lewego ramienia. Ból jest przeważnie podatny na działanie nitrogliceryny. Już w kilka minut po jej podaniu ustaje. Nie musi być spowodowany wysiłkiem, co jest charakterystyczne dla klasycznego bólu dławicowego.
Często może się uaktywnić w spoczynku- w godzinach nocnych lub wczesnoporannych. Pacjenci cierpiący na te dolegliwości bardzo często trafiają do szpitala, do pracowni kardiologii inwazyjnej i szpitalnych oddziałów ratunkowych w trybie pilnym – przypuszcza się u nich wystąpienie ostrego zespołu wieńcowego- zawału serca lub niestabilnej dławicy piersiowej.
Nie należy ignorować wyżej opisanych objawów bólu w klatce piersiowej, gdyż może on świadczyć o zawale serca (gdy ból wystąpi nagle podczas spoczynku).
Angina Prinzmetala: badania diagnostyczne i rozpoznanie
Diagnoza dławicy naczyniowoskurczowej opiera się na badaniu EKG, czyli elektrokardiografii.
źródła zdjęć:
- http://static2.medforum.pl/cache/logos/mezczyzna_bol_serce_bolserca_zawal_choroba_panthermedia_11204176-W1200H630.jpg
- https://www.medme.pl/zdjecie/bol-serca-przy-wdechu.jpg/9098,840,440,1
Nerwoból międzyżebrowy
28 marca, 2019 BlogCzym jest nerwoból międzyżebrowy?
Nerwoból międzyżebrowy inaczej neuralgia jest to przypadłość bólowa, umiejscowiona w okolicy unerwienia przez określone nerwy obwodowe. Jest efektem ich uszkodzenia. Bóle te mogą być odczuwalne jako rwące, szarpiące oraz ostre.
Nerwobóle międzyżebrowe są częstym powodem występowania bólu w klatce piersiowej. Ich źródłem jest uszkodzenie nerwów międzyżebrowych, które przebiegają między żebrami oraz unerwiają skórę klatki piersiowej i górnej części brzucha, a także mięśnie, opłucną i stawy.
Jakie są przyczyny występowania nerwobólu międzyżebrowego?
Nerwobóle pleców i klatki piersiowej mają różnorodne pochodzenie. Prawdopodobnymi przyczynami występowania bólu międzyżebrowego są:
– osteoporoza
– dyskopatia- choroby krążka międzykręgowego na przykład tak zwane wypadnięcie dysku
– skrzywienie kręgosłupa – skolioza
– guzowate zapalenie tętnic
– skurcze oraz zapalenie mięśni międzyżebrowych
– urazy klatki piersiowej
– choroby reumatyczne (toczeń rumieniowaty układowy, reumatoidalne zapalenie stawów)
– ucisk nerwów międzyżebrowych ze strony różnych procesów rozrostowych (łącznie z chorobami nowotworowymi)
– niedoczynność tarczycy
– cukrzyca
– choroby zakaźne (najczęściej półpasiec)
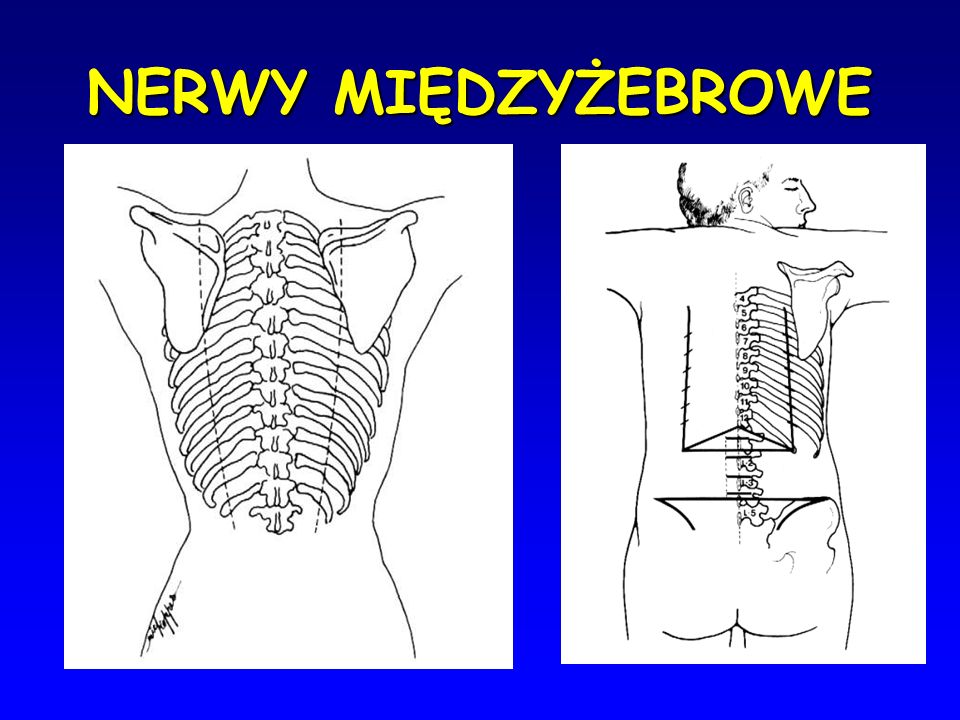
Objawy wypływające z uszkodzenia nerwów międzyżebrowych, mogą być również skutkiem długotrwałego pozostawania w jednej pozycji.
Nerwoból międzyżebrowy – jakich objawów możemy się spodziewać?
Nerwobóle międzyżebrowe są odczuwane jako niespodziewanie pojawiający się silny, rwący, kłujący, rozrywający ból między żebrami. Punkty objawów bólowych są takie same jak przebieg odpowiednich nerwów.
Nerwoból międzyżebrowy najczęściej jest zlokalizowany tylko z jednej strony, zdarza się jednak, że jest obustronny. Ból w okolicach żeber jest intensywniejszy przy kaszlu, wdechu, ruchach tułowia, kichaniu.
Chorzy odczuwają również ból przy dotyku. Powiększenie bólu może być spowodowane nawet przez tylko lekki dotyk wzdłuż przebiegu nerwów. Rozpiętość w czasie dolegliwości jest opisywana jako od kilku godzin do nawet kilku dni. Objawami współtowarzyszącymi mogą być: uczucie drętwienia, zaczerwienienie skóry, zaburzenia czucia w obszarze unerwienia przez dany nerw, czasami nasilona potliwość.
Nerwoból międzyżebrowy – co z tym robić?
W większości przypadków nerwoból nie jest ryzykowny dla zdrowia ponieważ ustępuje samoistnie w okresie kilku dni nie powodując żadnych groźnych powikłań. Kiedy dolegliwość nawraca, głównym założeniem leczenia jest usunięcie przyczyny lub leczenie choroby podstawowej, która jest źródłem bólu.
W fazie choroby, w której ból jest ostry głównie przeciwdziała się bólowi, stosując leki przeciwbólowe, a także środki zmniejszające napięcie mięśni.
Tymczasową ulgę może przynieść zastosowanie blokady z wyłączeniem funkcji nerwu ( taki sposób stosuje się tylko w niektórych przypadkach). Warto zwrócić uwagę na rolę witamin z grupy B szczególnie B12 i B6, które wspomagają regenerację uszkodzeń nerwów i odgrywają ważną rolę w prawidłowym funkcjonowaniu układu nerwowego. Istnieją również domowe sposoby leczenia takie jak ziołolecznictwo.
Aby zmniejszyć dolegliwości bólowe stosuje się również zabiegi fizjoterapeutyczne, takie jak:
– przezskórna stymulacja nerwów
– akupunktura
– jonoforeza (jej mechanizm polega na wprowadzeniu miejscowo leku przy pomocy prądu stałego)
– akupresura (pobudzanie zakończeń nerwowych przez miejscowy ucisk)
Niekiedy w neuralgiach odwołuje się do leczenia chirurgicznego na korzeniach nerwowych, pniu lub zwojach objętych schorzeniem.
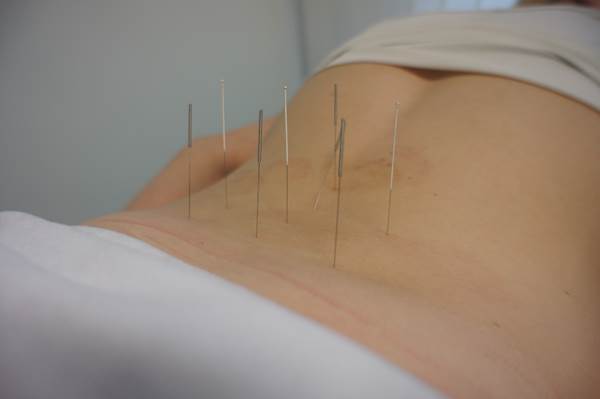
źródła zdjęć:
http://akupunktura-arkadia.pl/wp-content/uploads/2015/04/neuralgia.jpg
http://www.dobrylekarz.info/files/node_images/aku_plecy.jpg
https://slideplayer.pl/slide/8573843/25/images/67/NERWY+MIĘDZYŻEBROWE

