Kategoria: Blog
Ciążoreksja
26 marca, 2019 BlogOdchudzanie w ciąży…
Ciążoreksja inaczej pregoreksja to zaburzone odżywianie, które występuje u kobiet w ciąży. Pacjentka z ciążoreksją obawia się, że przybierze na wadze w ciąży, więc robi wszystko żeby do tego nie doprowadzić nie biorąc pod uwagę niebezpieczeństwa utraty bądź tragicznej choroby dziecka. A konsekwencjami anoreksji w ciąży mogą być: upośledzenie fizyczne i umysłowe dziecka lub nawet obumarcie, poronienie płodu.
Istotną cechą progoreksji jest głodzenie się lub prowokowanie wymiotów w ciąży. Pacjentka z pregoreksją nie akceptuje tego, że w ciąży naturalnie zaokrąglają się kształty i przybiera się na wadze. Dąży więc do tego, by nie przytyć, zazwyczaj za wszelką cenę, nie bacząc na konsekwencje dla dziecka.
Ciążoreksja nie jest klasyfikowana jako choroba. Kobiety w ciąży, które się odchudzają lub prowokują wymioty są zazwyczaj uważane za anorektyczki albo bulimiczki. Ale lekarze coraz częściej wprowadzają nazewnictwo pregoreksja ponieważ powiększa się liczba kobiet odchudzających się w ciąży.
Ciążoreksja – przyczyny i czynniki ryzyka
Pregoreksja ma skomplikowane przyczyny. Często powody zakorzenione są w dzieciństwie, kiedy kobieta jest po trudnych przejściach. Wielokrotnie w ciążoreksji podobnie jak w anoreksji w grę wchodzi niskie poczucie własnej wartości. Zwykle traumy z przeszłości uaktywniają się w dorosłym życiu. Wystarczy jeden bodziec (może nim być ciąża), aby choroba ujawniła się. W związku z tym narażone na chorobę są także te kobiety, które nigdy wcześniej nie miały problemów psychicznych z jedzeniem.
Innym aspektem jest wywieranie wpływu mediów, które promują szczupłą figurę nawet u kobiet, które są w ciąży.
Ciążoreksja – jak się objawia?
– stałe kontrolowanie wagi
– spożywanie niskokalorycznych posiłków, w dodatku w niewielkich ilościach.
– ćwiczenia fizyczne – dość intensywne
– prowokowanie po posiłkach wymiotów, aby pozbyć się jedzenia
Budzące największe obawy jest to, że progorektyczka często używa środków moczopędnych i przeczyszczających, co może spowodować poronienie albo doprowadzić do niedorozwoju fizycznego i psychicznego dziecka.
Ciążoreksja i jej niebezpieczne konsekwencje:
Ścisła dieta w ciąży niesie z sobą ryzyko zachorowania na nadciśnienie tętnicze, anemię, powoduje wypadanie włosów, a nawet może doprowadzić do depresji. Wymienione niebezpieczne choroby to tylko niektóre, z tych, które mogą się pojawić u cierpiącej na wspomniane wyżej zaburzenie kobiety. Następstwem odchudzania w stanie brzemiennym może też być osteoporoza u przyszłej mamy. Z kolei po porodzie pojawiają się powikłania związane z fizjologicznym karmieniem.
Jednak najgroźniejszy wpływ choroba mamy ma na dziecko. Istnieje możliwość, że urodzi się ono przedwcześnie z niską wagą. Efektem nie jedzenia w ciąży mogą być również zaburzenia w rozwoju fizycznym i upośledzenie umysłowe dziecka. Skrajną konsekwencję stanowi poronienie lub obumarcie płodu.
Ciążoreksja – co robić?
Zważywszy na przyczyny (jeśli występowała trauma w dzieciństwie) ciążoreksji bardzo ważne jest wsparcie rodziny i odpowiednia opieka lekarska. Progorektyczka powinna się zwrócić po pomoc psychiatry i psychologa. Często nie widzi ona jednak takiej potrzeby, bo nie czuje się chora. Dlatego ważna jest współpraca lekarza prowadzącego ciążę z specjalistą psychiatrą.

Jakie jest dzienne zapotrzebowanie energetyczne kobiety w ciąży?
Światowa Organizacja zdrowia przypomina, że kobieta w ciąży ma zapotrzebowanie na dodatkową energię, które wynosi tylko 300 kcal dziennie. Taką wartość energetyczną możemy czerpać ze zjedzenia kanapki z wędliną lub miseczki jogurtu z musli. Pod koniec ciąży kobieta potrzebuje już tylko około 2800- 3000 kcal.
Ciążoreksja – ile można przytyć w trakcie ciąży?
Normą jest, że kobieta przytyje w ciąży 8- 11 kilogramów. Jednak nie ma powodów do niepokoju jeśli kobieta bardzo szczupła z niskim BMI przytyje nawet 16 kilogramów. Kobiety o większej tuszy powinny pamiętać, że ich przyrost masy ciała przed porodem może wskazywać maksymalnie 10 kilogramów więcej.

źródła zdjęć:
- https://dlarodzinki.smcloud.net/t/photos/t/15398/zobacz-co-dokladnie-sklada-sie-na-dodatkowe-kilog_360348.jpg
- http://static2.medforum.pl/cache/logos/ciaza_kobieta_panthermedia_b16270495-W780H600.jpg
- https://cdn.galleries.smcloud.net/t/galleries/gf-4nTB-NJWd-6HZB_dieta-w-ciazy-zdrowe-przegryzki-nie-pozwola-ci-przytyc-664×442-nocrop.jpg
Guzki tarczycy
21 marca, 2019 BlogCo to są guzki tarczycy?
Tarczyca jest usytuowana w okolicy szyi. Tarczyca odpowiada za metabolizm. Guzki tarczycy można zdiagnozować poddając się badaniu USG tarczycy. Schorzenie to częściej występuje u kobiet niż u mężczyzn. Guzki tarczycy nie zawsze świadczą o nowotworze złośliwym tarczycy. Trzeba je jednak badać i kontrolować u lekarza. Ważne jest również aby obserwować guzki tarczycy.
Wykrywanie guzków tarczycy
Guzki tarczycy mogą być trudne do wykrycia, ponieważ początkowe objawy nie muszą świadczyć o chorobie. Pierwszym symptomem mogą być zawroty głowy, które jednak mogą towarzyszyć także innym chorobom. Czasami mogą wystąpić u chorego takie objawy jak bóle w okolicy klatki piersiowej lub też zaburzenia rytmu serca. W takiej sytuacji należy udać się do specjalisty, który po specjalnym badaniu orzeknie czy u pacjenta występują guzki tarczycy. Chory może się również uskarżać na uczucie dławienia w przełyku. O objawach tych należy niezwłocznie poinformować lekarza. Jest to ważne ponieważ badanie USG może wykryć nawet niewielkie guzki.
Guzki tarczycy – przyczyny
Niedobór jodu jest głównym powodem zachodzenia reakcji, których skutkiem jest powiększanie się tarczycy i powstawania jej guzków. Najbardziej narażone na chorobę, są osoby, które żyją w rejonach z niedoborem jodu. Jeżeli guzki tarczycy są wywołane na skutek tych braków, to może dojść do raka pęcherzykowatego. Nadmiar jodu też jest szkodliwy, mówimy wówczas o raku brodawkowym.
Guzki tarczycy mogą być również następstwem napromieniowania (na przykład podczas wybuchu nuklearnego), co z kolei skutkuje pojawieniem się nowotworu. Czynnikiem ryzyka jest też występowanie promieni jonizujących. Innym powodem, który przyczynia się do występowania guzków tarczycy jest czynnik genetyczny, choroba może być dziedziczona po rodzicach.
Guzki tarczycy – rodzaje
Guzki tarczycy mogą się pojawiać w postaci tzw. wola lub osobno. Jeśli guzki mają kształt o średnicy mniejszej niż 1 centymetr, wtedy istnieje prawdopodobieństwo, że nowotwór nie jest złośliwy. Zalecane jest także zbadanie stężenia TSH, czyli hormonu tyreotropowego, który powoduje, że gruczoł tarczowy wytwarza tyroksynę a także trójjodotyroninę. Gdy jest ono prawidłowe nie należy stosować leczenia.
Badanie powinno się powtarzać przynajmniej raz na 12 miesięcy, a także obserwować pacjenta. Gdy jednak guzki osiągają rozmiar o średnicy większej niż 1 centymetr, wtedy należy zbadać, czy zmiany nie są nowotworem.
Guzki, które mają postać wola inaczej nazywane są mnogimi. W zależności od tego ile hormonu wytwarzają, nie muszą być niebezpieczne (jeśli wytwarzają odpowiednią ilość hormonów są niegroźne). U pacjentów zdarza się również nadczynność tarczycy, w takim przypadku guzki tarczycy, czyli wole określa się jako toksyczne.

Guzki tarczycy – leczenie
Guzki leczyć można jodem promieniotwórczym lub też można zastosować zastrzyki etanolem. Guzki tarczycy mnogie zwalcza się operacyjnie szczególnie, gdy noszą one znamiona złośliwości. W celu wyleczenia guzków stosuje się także leczenie radiojodowe. W wypadku, gdy guzki mnogie uciskają drogi oddechowe stosuje się terapię operacyjną.
źródła zdjęć:
- https://moffitt.org/media/6574/thyroid-nodule-and-cancer-update.jpg
- https://docplayer.pl/docs-images/40/8437607/images/page_5.jpg
- http://bi.gazeta.pl/im/c6/cc/15/z22856902Q,Choroby-tarczycy-nie-sa-tylko-problemem-kobiet–Ta.jpg
Efekt Godona
19 marca, 2019 BlogCzym jest efekt Godona?
Efekt godona (fenomen Godona) występuje, gdy brakuje jednego zęba. W uzębieniu dorosłego człowieka znajdują się 32 zęby wraz z ósemkami. Niestety zęby, a w szczególności ósemki mogą powodować trudności. Do wspomnianych problemów należą: stłoczenia, wady zgryzu lub utrudnione wyrastanie zębów, które pociąga za sobą przykre konsekwencje w postaci bolesnego stanu zapalnego. Zdarza się że zęba nie da się zachować i trzeba go usunąć.
W jamie ustnej zdrowego człowieka powinno się znajdować 28 zębów (nie licząc ósemek) ułożonych w łuku po 14 na dole i 14 na górze. Nie powinno się lekceważyć braku jednego z tych zębów ponieważ ten ubytek może mieć przykre konsekwencje dla zdrowia.
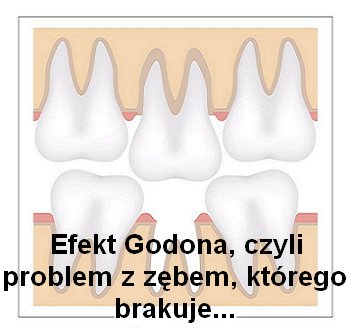
Brak jednego zęba prowadzi to do powolnego wysuwania się zęba stycznego przeciwstawnego z kości. Ząb nie znajduje powiązania z przeciwległą stroną i czasami moment znalezienia tego połączenia jest chwilą rozpoczęcia się dolegliwości bólowych od strony stawu.
Na przykład jeśli nie mamy w uzębieniu dolnej lewej szóstki to w efekcie górna lewa szóstka nie ma oparcia i będzie wysunięta ku dołowi. Stan ten profesjonalnie nazywa się ekstruzją. Ząb wówczas wydaje się dłuższy i wyraźnie góruje ponad linią koron sąsiadujących zębów. Ten stan nazywamy efektem Godona.
Efekt Godona – przyczyny :
Podstawową przyczyną jest stracenie zęba przeciwstawnego, nie jest to jednak jedyny powód tego defektu. Wśród innych przyczyn wyróżnia się różnego typu wady zgryzu, kiedy nacisk szczęki i żuchwy nie są równo ułożone oraz niedopasowane wypełnienia i stare, bądź uszkodzone zęby.

Efekt Godona – groźne konsekwencje :
Kiedy ząb jest wysunięty odsłania się większa część korzenia, którego nie ochrania dziąsło. Taki ząb jest bardziej wrażliwy na osadzanie się płytki nazębnej, odkładają się na nim resztki pożywienia i zagnieżdżają bakterie próchnicowe, a na dziąśle bakterie powodujące paradontozę. Należy zwrócić uwagę na to, że wysunięty ząb jest rozchwiany i łatwo można go utracić. Powinien być pod szczególnym nadzorem lekarzy.
Biorąc pod uwagę to, że efekt Godona jest zaburzeniem zgryzu, należy zaznaczyć możliwe powodowanie bolesnych dolegliwości ze strony stawu skroniowo- żuchwowego.
Efekt Godona – jak wygląda leczenie?
W leczeniu najważniejsze jest zapobieganie, by nie doszło do rozwoju choroby. Do utraty zębów prowadzi głównie uraz lub próchnica. Statystycznie próchnica jest najczęściej zachodzącym schorzeniem na świecie zaraz po przyzębieniu. Dlatego też powinno się dokładnie szczotkować zęby pastą z fluorem po każdym posiłku. Niezbędne akcesoria to szczoteczka w dobrym stanie i do tego nitka. Jeśli doszło już do stanu, w którym na profilaktykę jest za późno, trzeba zwrócić się po pomoc fachową- stomatologa.
Warto wiedzieć, że efekt Godona nie zawsze zanika po wstawieniu nowego zęba. Odbudowane zęby mogą ścierać się lub odłamywać. Wynika to z przedwczesnego leczenia bez dokładnego rozpoznania choroby. Warunkiem rozpoczęcia leczenia jest postawienie właściwej diagnozy, w tym wypadku zachodzi potrzeba analizy okluzyjnej.
Robione są między innymi zdjęcia wewnątrzustne, RTG i tomografia komputerowa, a także badania dopplerowskie stawu skroniowo- żuchwowego. Jest to pomocne przy ścisłym określeniu problemu w zgryzie i wdrożeniu odpowiedniego leczenia.

W razie, gdy korona została uszkodzona (z powodu próchnicy, w wyniku urazu lub ,gdy się ukruszyła) można ją odtworzyć za pomocą tego samego materiału, z którego wykonuje się plombę.
Gdy ubytek jest niewielki wykorzystujemy odbudowę z kompozytu. Kolor wypełnienia wybieramy indywidualnie, do naturalnej barwy szkliwa zębów pacjenta. Koronę formujemy jak naturalną i dobieramy do stycznych oraz sąsiadujących zębów.
Może się zdarzyć, że szkliwo będzie pękać i ścierać się (mimo, że jest ono najtrwalszą tkanką w organizmie ludzkim). Szkliwo świetnie komponuje się z ceramiką (jest ona wykorzystywana zamiast szkliwa). Można z niej zrobić doskonale naśladujące uzębienie, bardzo trwałe korony zębów.
Innym sposobem zrekonstruowania pojedynczego ubytku jest most. Gdy po zębie nie pozostał nawet korzeń, wówczas właśnie zakładamy most. Wspomniany most składa się z trzech lub więcej zębów ponieważ podporę mostu stanowią zęby będące w bliskim położeniu względem luki.
Najskuteczniejszą, bo najtrwalszą metodą odbudowy brakujących zębów jest wstawienie implantu. Implant imituje utracony korzeń. Jest to niewielka tytanowa śrubka. Implant służy do osadzenia na nim korony wykonanej z ceramiki. Jest to doskonałe rozwiązanie dla pacjentów, którzy nie chcą poddawać się szlifowaniu zębów, a kładą nacisk na wygląd uzębienia i wygodę. Ponadto wstawienie implantu ma jeszcze jedną korzyść; jest to zapobieganie nadmiernej utracie kości w miejscu ubytku. Implant jest też podporą dla zębów.
źródła zdjęć:
- https://pbs.twimg.com/media/C8pFR3PWsAEcQjo.jpg
- https://cdn.galleries.smcloud.net/t/galleries/gf-q5ki-FqM8-hr9X_licowki-sposob-na-piekne-zeby-664×442-nocrop.jpg
- https://www.pfm.pl/images/artykuly/thinkstockphotos-623593284178-421×281.jpg
Krwotok podpajęczynówkowy
14 marca, 2019 BlogCo to jest krwotok podpajęczynówkowy?
Krwotok podpajęczynówkowy to przypadłość, w której występuje nieprawidłowość przepływu krwi. Krew przedostaje się do strefy między oponą pajęczą a miękką (przestrzeń podpajęczynówkowa), gdzie znajduje się płyn mózgowo- rdzeniowy.
Każdego roku w Polsce statystyki pokazują nowe zachorowania. Jest ich około 3 tysięcy, a jedna czwarta kończy się śmiercią.
Przyczyny krwotoku podpajęczynówkowego
Krwotok podpajęczynówkowy może być wynikiem:
– pęknięcia tętniaka (najczęściej)
– naczyniaka mózgu (rzadko)
– obecności skazy krwotocznej
– przebytego urazu głowy
Krwotok podpajęczynówkowy – objawy
Krwotok podpajęczynówkowy może zaskoczyć pacjenta nagłym początkiem choroby. Może wystąpić nawet gdy chory czuje się dobrze i zdrowo. Niektórym chorym na kilka dni lub tygodni przed pojawieniem się krwotoku może doskwierać ból głowy. Bóle te nie wyróżniają się jednak niczym szczególnym, co mogło by świadczyć o krwotoku.
Silne bóle głowy pojawiają się czasami w następujących okolicznościach, które mogą świadczyć o podwyższonym ciśnieniem tętniczym:
– kaszel
– emocje
– oddawanie stolca
– aktywność fizyczna
Jednak w większości przypadków bóle nie są powiązane z ciśnieniem tętniczym.
Ból głowy eskaluje przy każdym ruchu. Z bólem wiążą się często nudności i wymioty oraz dłużej lub krócej trwająca utrata przytomności. Rzadko pojawiają się drgawki, zaburzenia psychiczne lub porażenia ruchów gałek ocznych.

Przy silnych bólach głowy utracie na długi czas przytomności i innych objawach świadczących o uszkodzeniu mózgu – różnicuje się stopień ciężkości choroby. Wygląda on następująco: od niewielkiego (lekkie bóle głowy bez utraty przytomności) do skrajnie ciężkiego (pełna śpiączka z porażeniem kończyn).
Stan pacjenta może być niestabilny i ulegać gwałtownym zmianom. W ciągu pierwszych kilkunastu dni pogorszenie stanu zdrowia może być następstwem:
– ponownego krwawienia, do którego dochodzi u 25% chorych
– powikłań takich jak obrzęk mózgu bądź skurcz tętnic mózgowych powodujących niedokrwienie
Jeżeli przypuszcza się wystąpienie krwotoku podpajęczynówkowego należy niezwłocznie przetransportować chorego do szpitala, w którym jest specjalistyczny sprzęt diagnostyczny.

Krwotok podpajęczynówkowy – diagnoza
Aby trafnie rozpoznać krwotok podpajęczynówkowy należy wykonać badania tomografii komputerowej. Daje to możliwość wykrycia wynaczynionej krwi, a także ułatwia przybliżyć ocenę wynaczynionej krwi oraz pozwala określić ewentualną przyczynę krwawienia. Wykazać krwotok podpajęczynówkowy może również badanie płynu mózgowo- rdzeniowego, które sprawdza obecność domieszek krwi. Metodą tą bada się gdy nie ma możliwości wykonania tomografii komputerowej.
Krwotok podpajęczynówkowy – leczenie
Pacjent, u którego zdiagnozowano krwotok podpajęczynówkowy powinien przyjąć pozycję leżącą. Jeśli udało się uniknąć powikłań chory powinien leżeć unieruchomiony przez cztery tygodnie od momentu wystąpienia krwawienia. Kiedy lekarz stwierdzi tętniaka konieczna może być operacja, która ma za zadanie zabezpieczenie pacjenta przed kolejnym krwawieniem z tętniaka. Zabieg chirurgiczny powinien być wykonany niezwłocznie aby uchronić pacjenta przed kolejnym konsekwencjami (nawrót krwawienia).
źródła zdjęć:
- biomedical.pl/4_3/400/ce61ec922c5d07c101ab1d512ab517dd.jpg
- https://slideplayer.pl/slide/836340/2/images/7/slide/836340/2/images/7/Powikłania+Powtórne+krwawienie+(ryzyko+większe+w+ciągu+doby+od+pęknięcia+tętniaka).jpg
- https://zdrowie.tvn.pl/media/cache/content_thumbnail_small/xadobestock-70370388-jpeg.jpeg.pagespeed.ic.sya-kg4vlX.jpg
Skórne objawy chorób serca
12 marca, 2019 BlogJak wyglądają i na czym polegają skórne objawy chorób serca?
Najpowszechniejszym objawem, który występuje w chorobie sercowo- naczyniowej jest sinica, czyli fioletowoniebieskawe zabarwienie skóry i błon śluzowych (szczególnie warg i języka).
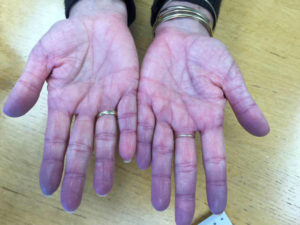
Do takiego stanu skóry dochodzi na skutek zmniejszania wysycenia tlenem hemoglobiny krwi tętniczej. Dzieje się tak, kiedy zmniejsza się objętość wyrzutowa serca na przykład przy niewydolności lewej komory serca, we wstrząsie kardiogennym, w zakrzepicy żylnej i zatorach tętniczych. Sinica może też być świadectwem ubytku przegrody międzykomorowej, przedsionkowej albo przetrwałym przewodzie Botalla.
U niektórych pacjentów sinica rozszerza się także na kończyny. Wywołuje to stan, w którym palce rąk i stóp są zimne i zsiniałe do czego dołącza się obrzmienie i nadmierna potliwość. Typowe dla sinicy jest to, że zwykle zwiększa się pod wpływem narażenia na zimno i minimalizuje podczas ogrzewania kończyny.
Inne objawy:
Palce pałeczkowate (inaczej palce Hipokratesa) są one dowodem na wrodzone siniczne wady serca. Następuje wówczas zwiotczenie łożysk paznokci i pogrubienie dystalnych paliczków. Łączy się to z występowaniem tak zwanych paznokci zegarkowych (nazwa ta pochodzi od wypukłości i zaokrąglonego kształtu paznokci budzących skojarzenie ze szkłem chroniącym tarczę zegarka).
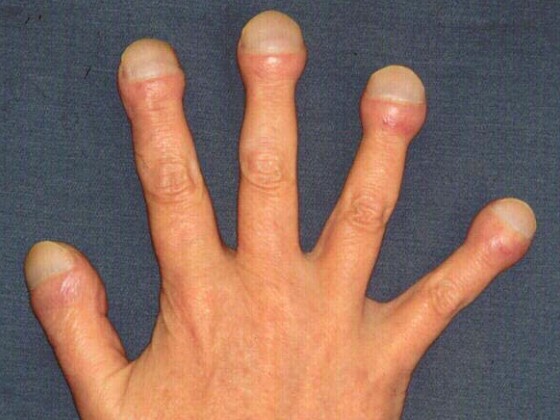
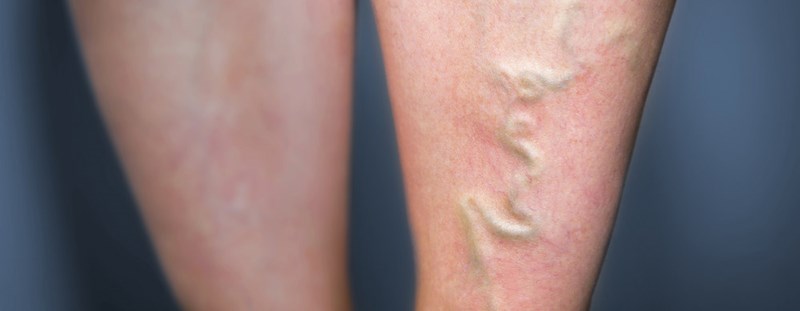
Znaczącym objawem skórnym mogącym wskazywać na problemy z układem krążenia są teleangiektazje zwane pajączkami, czyli rozszerzone żyłki o średnicy poniżej 1mm. Często objawem współwystępującym są żylaki. Żylaki są to rozszerzone żyły podskórne o zabarwieniu niebieskawym i o średnicy od 1 do 3 mm. Są one wyznacznikiem przewlekłej niewydolności żylnej. Żylaki zlokalizowane są zazwyczaj na dolnej części podudzi. Najczęściej dołącza się do nich świąd.
Głównymi i typowymi objawami niedokrwienia tętniczego kończyn są: zmiany troficzne paznokci oraz zanik owłosienia na skórze nóg. Do tych objawów często włączają się niegojące się owrzodzenia, szczególnie w miejscach najgorzej ukrwionych (pięta, palce). Tworzą się one nawet w wyniku niewielkich urazów.
Może wystąpić kardiomiopatia na skutek gromadzenia się złogów żelaza w sercu. Objawem tego są brązowe plamy na skórze oraz utrata owłosienia pachowego.
Wywołać kępki żółte pod skórą może nadmierne stężenie cholesterolu we krwi, które jest sprzymierzeńcem rozwoju miażdżycy.
Czerwono – sine wybroczyny na skórze mogą być skutkiem infekcyjnego zapalenia wsierdzia
źródła zdjęć:
- https://www.firstaidforfree.com/wp-content/uploads/2016/09/What-is-Cyanosis-300×225.jpg
- http://i.imgur.com/KcKbLcO.jpg
- https://www.medicover.pl/Data/Thumbs/storage_files/2017/11/14/4de3aa16-c4e0-4a46-b0fb-7540d9767a6b/zylaki.jpg?preset=800×600
Roponercze
7 marca, 2019 BlogCzym jest roponercze?
Roponercze występuje jako skutek uboczny wodonercza. Może powstać, gdy w miedniczce nerkowej w ciągu zakażenia mocz zacznie mieć postać ropną. Głównym powodem roponercza jest więc zakażenie stanu wodonercza. Często można zauważyć to schorzenie u osób chorujących na kamicę nerkową lub moczowodową albo i jedną i drugą. Roponercze może również towarzyszyć stanowi nowotworowemu, który tworzy się w układzie moczowym. Rzadko ale może się zdarzyć, że schorzenie to jest następstwem powikłań pooperacyjnych.
Roponercze – objawy
Do najczęstszych objawów roponercza należą:
– gorączka
– brak łaknienia
– wydzielina wydobywająca się z moczowodu
– złe samopoczucie, nasilające się osłabienie
– dolegliwości bólowe od słabych po bardzo nasilone
– powiększona nerka

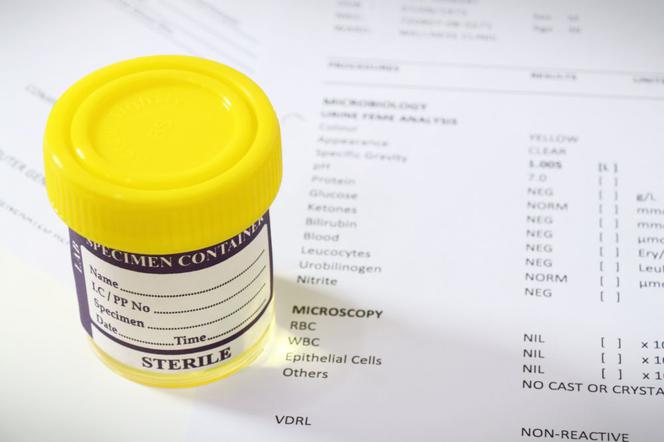
Dzięki badaniu usg, które obrazuje układ moczowy, po ówczesnym zastosowaniu środka cieniującego można stwierdzić nieczynną nerkę, w której toczy się proces chorobowy.
Roponercze a wodonercze :
Tym, co wpływa na odróżnienie roponercza od wodonercza jest współwystępowaniem zapalenia w obrębie miąższu nerkowego w pierwszym z wyżej wymienionych schorzeń.
Taka postać rzeczy może prowadzić do doszczętnego uszkodzenia tego narządu. Przy wodonerczu mamy do czynienia z rozszerzeniem miedniczek i kielichów nerkowych oraz zanikiem tkanki nerkowej co jest bezpośrednim efektem nacisku zalegającego w nerce moczu. Mocz zalega ponieważ z różnych przyczyn (na przykład stanów zapalnych) ma utrudniony odpływ. Gdy dojdzie do zakażenia moczu, zarówno miedniczki jak i kielichy nerkowe wypełnia gęsta ropa. Tego rodzaju anomalia w moczu, dają o sobie znać w postaci znacznie większej liczby krwinek białych i bakterii w osadzie moczu.
Roponercze – jakie są przyczyny?
– obecność kamieni nerkowych lub guzów
– choroba AIDS
– stosowanie niektórych preparatów na przykład sterydów
– cukrzyca
– długotrwałe stosowanie antybiotyków
– osłabiony system odporności
Roponercze diagnostyka :
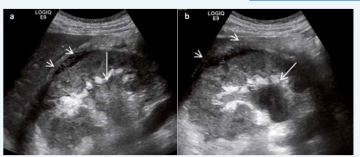
Aby dokonać rozpoznania roponercza należy wykonać badanie ultrasonograficzne i tomografię komputerową. Ponadto opieramy się na morfologii krwi i badaniu moczu.
Roponercze leczenie :
Roponercze zazwyczaj usuwa się operacyjnie z zastosowaniem dla ochrony środków bakteriobójczych. Często konieczne jest usunięcie nerki. Nieefektywne leczenie schorzenia skutkuje ropniami nerki i ogólnoustrojowym zakażeniem septycznym.
Roponercze zazwyczaj usuwa się operacyjnie z zastosowaniem dla ochrony środków bakteriobójczych. Często konieczne jest usunięcie nerki. Nieefektywne leczenie schorzenia skutkuje ropniami nerki i ogólnoustrojowym zakażeniem septycznym.
źródła zdjęć:
- https://urolog-warszawa.pl/wp-content/uploads/2019/02/objaw-goldflama-1.jpg
- http://www.przeglad-urologiczny.pl/img/image.pl/img/image.php?klasa=rycina&aid=3148&numer=9&w=360&h=270
- https://cdn.galleries.smcloud.net/t/galleries/gf-iGsF-GoEZ-wdSb_leukocyty-w-moczu-co-oznaczaja-przyczyny-leukocyturii-664×442-nocrop.jpg
Próchnica zębów mlecznych
5 marca, 2019 BlogPróchnica zębów mlecznych – zakres występowania zjawiska:
Próchnica zębów mlecznych jest chorobą. Jest to poważny problem, który nie powinien być lekceważony ponieważ od stanu zębów mlecznych zależy późniejszy wygląd zębów stałych. Jeśli nie będzie się pamiętało o zębach mlecznych, dziecko będzie miało poważne problemy w przyszłości. Następstwem nie leczenia zębów mlecznych może być źle rozwinięta kość żuchwy, wady zgryzu a w późniejszym okresie zwyczajne braki w uzębieniu. Statystycznie aż 77% sześciolatków ma próchnicę, co więcej ma ją już 65% trzylatków.

Jak wygląda i na czym polega próchnica zębów mlecznych?
Błędne jest przekonanie, że próchnica ma swój początek w brązowych, czy czarnych plamach na zębach. Najwcześniejszym symptomem jest kredowobiała zmiana, która jest dostrzegalna na gładkiej powierzchni zęba.
Tak zwana plama próchnicowa ma charakter matowy, przez co wyraźnie wyodrębnia się na tle zdrowej błyszczącej tafli zęba. Plama próchnicowa jest związana wyłącznie ze szkliwem zęba wykluczając zębinę, której zmiana nie dotyczy. Czasami plama może ewoluować i zabarwiać się na brązowo lub czarno. Plama próchnicowa zaatakuje również zębinę, przybierając postać próchnicy średniej, a po pewnym okresie czasu dotknie również miazgi zęba.
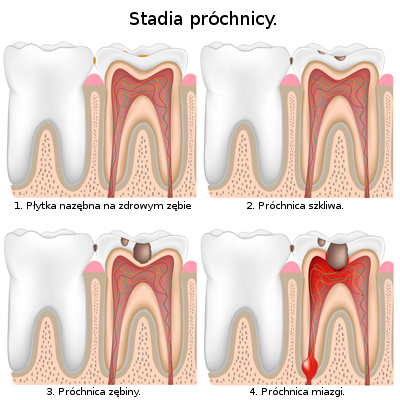
Próchnica zębów mlecznych bardzo szybko rozszerza swój zakres. Zęby mleczne są z natury słabiej zmineralizowane niż zęby stałe, wyróżniają się cieńszym szkliwem i cieńszą warstwą zębiny. Próchnica szybko dotyka miazgi zęba ponieważ to ona zajmuje najwięcej powierzchni. Gdy ten stan będzie faktem leczenie stanie się bardzo bolesne (ze względu na obecność nerwu).
Próchnica zębów mlecznych przyczyny:
Jedną z trzech przyczyn próchnicy zębów mlecznych są tendencje skłonnościowe tkanek (próchnica może być problemem dziedzicznym, wtedy gdy rodzice dziecka mieli słabe zęby, lub paradontozę). Do innych powodów próchnicy u dzieci należą: błędne nawyki żywieniowe i niedokładne szczotkowanie zębów. Najczęściej jednak do próchnicy doprowadzają dwa ostatnie czynniki. Spożywanie dużej ilości słodyczy, picie napojów gazowanych brak zapobiegania i szczotkowania zębów jest powodem próchnicy u coraz większej liczby przedszkolaków.
Przyczyny próchnicy u dzieci :
– próchnica butelkowa – najczęściej występuje u niemowląt, które przyjmują dużo płynów w nocy lub zasypiają z butelką. W nocy zmniejsza się produkcja śliny, która oczyszcza zęby z pokarmów.Wzrasta ilość bakterii, których pożywką jest cukier . W szybkim tempie na przednich zębach pojawiają się czarne plamki. Jeżeli rodzic w porę nie zareaguje próchnica przeniesie się na zdrowe zęby.
– brak higieny jamy ustnej
– słabe uwapnienie tkanek zębów- słaby gatunek szkliwa
– nieodpowiednie nawyki żywieniowe- dużo cukrów prostych, częste spożywanie słodyczy i owoców
– zła higiena jamy ustnej- niedokładne szczotkowanie zębów, odkładanie płytki nazębnej
– częste sięganie po przekąski
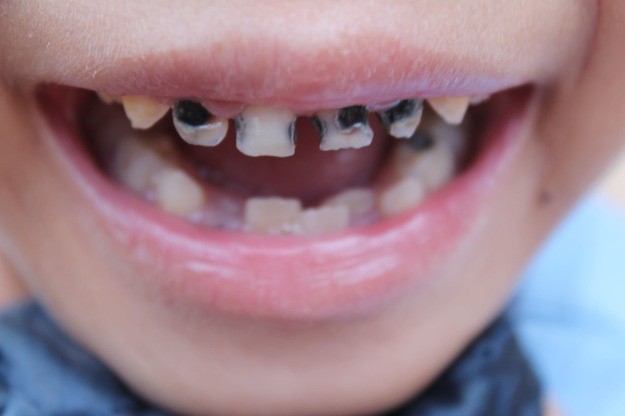
Próchnica zębów mlecznych – jak wygląda leczenie?
Leczenie próchnicy zależy od stopnia postępu choroby. W pierwszym etapie choroby, kiedy jedynym tworem są plamy próchnicowe stosuje się remineralizację zębów. Powinno to zahamować rozwój próchnicy. W następnej fazie, kiedy próchnica zajęła już zębinę, niezbędne będzie usunięcie ubytku i uzupełnienie go zakładając plombę.

Leczenie kanałowe konieczne będzie, gdy próchnica zębów mlecznych dotknie miazgi zęba. Z założenia jest ono inne niż u dorosłych. Leczenie kanałowe u dzieci wygląda następująco: najpierw oczyszcza się z próchnicy zębinę i miazgę zęba potem zakłada specjalną pastę, dzięki której nastąpi obumarcie nerwu. Kolejna wizyta u stomatologa polega na czyszczeniu zęba i zakładaniu lekarstwa bakteriobójczego. Na końcu ząb zostaje zamknięty i zaplombowany.
źródła zdjęć:
- http://arie-stomatologia.pl/wp-content/uploads/2014/03/stadia_prochnicy,jpg
- https://www.maluchy.pl/artykuly/jak_umyc_maluchowi_zabki.jpg
- http://perfektdent.elblag.pl/galeria/zabek3.jpg
- http://dlarodziny.blox.pl/resource/dzieckodentysty.jpg
Padaczka
28 lutego, 2019 BlogCo to jest padaczka?
Padaczka, inaczej epilepsja, należy do chorób neurologicznych. Jest efektem chwilowej niesprawności mózgu, która polega na nagłych i napadowych wyładowaniach wewnątrz komórek nerwowych.
Charakterystycznym symptomami epilepsji są ataki silnych wstrząsów związane z utratą świadomości. O padaczce możemy mówić, że jest to zespół symptomów psychicznych wegetatywnych i somatycznych, które występują na skutek zmian morfologicznych i metabolicznych w mózgu.
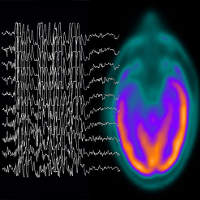
Padaczka jest chorobą mózgu, w której zaburzone jest funkcjonowanie pewnych komórek nerwowych umiejscowionych w mózgu. Występowanie padaczki jest związane ze zmienioną reaktywnością lub stanem fizjologicznym części lub całości mózgu. Należy zwrócić uwagę, że każde niespodziewane, a nawet krótkotrwałe zaburzenie układu nerwowego, które występuje bez wyraźnej przyczyny może świadczyć o padaczce.
Przyczyny padaczki
Etiologia padaczki nie jest jednoznaczna. Padaczki nie da się rozpoznać u prawie 65% pacjentów. Najczęstszą przyczyną tej choroby są urazy głowy-stosunkowo 20% wszystkich przypadków. Mężczyźni stanowią grupę, u której epilepsję diagnozuje się znacznie częściej niż u kobiet.
U podłoża padaczki mogą leżeć takie przyczyny jak:
-udar
-toksyczno-metaboliczne uszkodzenie tkanki mózgowej
-nowotwór
-zapalenie mózgu i opon mózgowych
-uwarunkowania genetyczne (najczęściej dotyczą wieku dziecięcego)
-krwotok podpajęczynówkowy

Przyczyną padaczki może być również pojawiający się już w okresie okołoporodowym lub na późniejszym etapie życia uraz mózgu. Uraz ten najczęściej ma postać uszkodzenia, a u ludzi starszych niedokrwienia mózgu. Kiedy przyczyny padaczki są nierozpoznane, jak u większości dzieci, mówimy wówczas o padaczce idiopatycznej. U osoby dorosłej padaczka jest najczęściej wynikiem innej choroby, lub uzależnienia od alkoholu.
Objawy padaczki
Nie do końca prawdziwe jest utożsamianie padaczki z drgawkami i utratą przytomności. Ocenia się, że prawie 60% napadów padaczkowych to napady drgawkowe w tym 2/3 to napady ogniskowe, a 1/3 uogólnione. 40% wszystkich napadów padaczkowych to napady bez drgawkowe.
Gdy mowa jest o napadzie grand mal czyli napadzie toniczno-klonicznym, pojawiają się następujące objawy:
– utrata przytomności
-wyprężenie ciała
-następnie drgawki
-sinica
-“piana z ust”
-przygryzienie języka
-niekiedy bezwiedne oddanie moczu
Czas trwania takiego napadu wynosi od kilkunastu sekund do 3 minut. W stanie po-napadowym pacjent może odczuwać zmęczenie, senność, ból mięśni i ból głowy.
Drgawki kończyn górnych rzadziej dolnych, bez utraty świadomości mogą świadczyć o objawach napadu mioklonicznego.
Osobną grupę napadów padaczkowych stanowią napady nieświadomości, które częściej spotykane są u dzieci. Chory jest jakby zamyślony, wyłączony, nie reaguje na kierowane do niego słowa. Dopiero po kilku, kilkunastu sekundach wraca do rzeczywistości i może wykonywać przerwaną pracę.
Podczas napadu częściowego złożonego pacjent nie ma kontaktu z rzeczywistością, jest “nieobecny” przez około 2-3 minuty. Chory może mieć wówczas otwarte oczy, mogą być zauważalne tzw. automatyzmy, czyli czynności wykonywane automatycznie (np. mlaskanie, przełykanie śliny, skubanie ubrania, rozpinanie guzików).
Szacuje się, że u około 6% cierpiących na padaczkę choroba wywołana jest przez czynniki zewnętrzne np. migające światła, czy nagłe dźwięki.
Innym zagrożeniem jest wystąpienie po padaczce porażenia Todda. Występuje ono u około 13% chorych i może zwiększać ryzyko kolejnego napadu.
Leczenie padaczki
Leczenie ma na celu wdrożenie pacjenta do normalnego funkcjonowania. Efektem terapii ma być złagodzenie napadów lub spowodowanie ich całkowitego ustąpienia.
Istnieją dwa sposoby działania preparatów przeciwpadaczkowych:
-podnoszący próg drgawkowy
-działający poprzez ograniczanie rozprzestrzeniania się odogniskowych wyładowań na inne obszary mózgu dzięki temu zapobiegając wtórnemu uogólnionemu wyładowaniu, które charakteryzuje się uogólnionymi drgawkami toniczno-klonicznymi.

Lek powinien być indywidualnie dopasowany przez lekarza do schorzenia pacjenta to znaczy do rodzaju ataku drgawek. Jeśli jeden lek nie pomaga stosuje się drugi. Pacjent powinien przyjmować leki według ustalonego harmonogramu to znaczy o stałych porach i w określonych dawkach. Chory poddany leczeniu farmakologicznemu powinien okresowo wykonywać badania krwi najlepiej co pół roku. U niektórych pacjentów, którzy nie reagują na leczenie farmakologiczne konieczne jest wdrożenie leczenia neurochirurgicznego. Aby zmniejszyć częstotliwość i charakter napadów padaczkowych wykonuje się zabieg na tkance mózgowej.
Gdy tolerancja leków jest dobra i gdy podczas ich stosowania nie występują napady, chory może prowadzić normalne życie osobiste i zawodowe.
źródła zdjęć:
https://szczepienia.wybudzeni.com/wp-content/uploads/2018/07/Padaczka-po-szczepieniu_.jpg
https://www.medicover.pl/Data/Thumbs/storage_files/2018/4/12/eb143257-8fcf-45ec-a381-bfeea5b1c880/05da38b2-e0e7-4874-897f-eae240611e5f_cropped.jpg
https://www.rodzice.pl/wp-content/uploads/2018/07/epilepsja-u-dzieci.jpg
Obrzęk śluzowaty
25 lutego, 2019 BlogCzym jest obrzęk śluzowaty?
Obrzęk śluzowaty (ang. myxoedema ) kiedyś choroba Gulla. Można ją zaobserwować w niedoczynności tarczycy, która najczęściej ma formę choroby Hashimoto. Niedoczynność tarczycy może też pojawić się na skutek usunięcia gruczołu. Choroba ta może też być następstwem uszkodzenia przysadki lub braku, bądź niedostatecznego wydzielania podwzgórzowej tyreoliberyny, wówczas mówimy o postaci wtórnej. Występujące objawy choroby zależą od tempa rozwoju choroby oraz od wieku chorego.
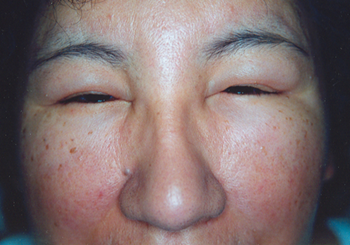
Obrzęk śluzowaty- przyczyny
Niedobór hormonów tarczycy ma wpływ na zmniejszenie podstawowej przemiany materii o około 35- 45%, co skutkuje umiarkowanym zmniejszeniem masy ciała (pomimo zmniejszonego łaknienia), małą odpornością na zimno i obniżeniem temperatury ciała. Do skutków spowolnienia procesów przemiany materii, należy obrzęk śluzowaty. Usytuowany on jest głównie w okolicach znacznego nagromadzenia tkanki łącznej wiotkiej -prowadzi to do pogrubienia rysów twarzy, obrzęków powiek, dłoni. Dochodzi do tego na skutek odkładania sie w tkance podskórnej fibronektyny i hydrofilnych glikozaminoglikanów, których synteza jest hamowana przez T3 (Trijodotyronina). Nieleczona niedoczynność tarczycy może stworzyć zagrożenie dla życia. Prowadzi do śpiączki w przebiegu obrzęku śluzowatego. Może go wywoływać już istniejąca choroba.
Obrzęk śluzowaty objawy
Poza obrzękiem występują objawy takie jak:
– znaczna bradykardia
– otępienie lub śpiączka
– hiponatremia
– hipotermia (<30 st.C, nawet do 24 st. C)
– hipoglikemia
– hipoksemia z hiperkapnią (spowodowana słabą wentylacją)
Rozwija się wstrząs. Mogą wystąpić drgawki mimo, że napięcie mięśniowe jest zmniejszone. Osłabione są także odruchy ścięgniste. Mogą pojawić się objawy przedmiotowe innych chorób współwystępujących (na przykład krwawienia z przewodu pokarmowego, zapalenia płuc lub innych zakażeń, zawału serca).
Zanim dojdzie do obrzęku śluzowatego pojawiają się objawy ostrzegawcze. Są to:
– zwiększenie stężenia białka C- reaktywnego (jeden z wykładników stanu zapalnego) oraz homocysteiny
– wzrasta stężenie cholesterolu całkowitego, frakcji LDL, trójglicerydów
– upośledzenie funkcji intelektualnych, pogorszenie pamięci
– ból głowy
– senność, spowolnienie
– czasem depresja
Najbardziej opresyjnymi objawami są zaburzenia funkcjonowania układu krążenia. Postępuje niewydolność skurczowa i rozkurczowa serca oraz typowo występująca bradykardia lub inne ciężkie zaburzenia rytmu serca. Zmniejsza się odporność na wysiłek, a w późniejszej fazie pojawia się niedoczynność wysięki w jamach opłucnowych, worku osierdziowym i otrzewnej.
W natężonej niedoczynności tarczycy może zostać uszkodzone wchłanianie jelitowe, czego przyczyną jest nawarstwianie w ich ścianach mukopolisacharydów. Symptomy choroby również mogą o sobie dać znać w funkcjonowaniu układu rozrodczego, pod postacią zaburzeń miesiączkowania, obniżenia libido, niebezpieczeństwa poronienia i porodu przedwczesnego, a także zaburzeń owulacji.
U mężczyzn również obserwuje się spadek libido zaburzenia erekcji. U 30-40% chorych postępuje niedokrwistość. Chorzy na niedoczynność tarczycy mogą się skarżyć na suchość skóry- skóra staje się pogrubiała i chłodna oraz zaczyna się łuszczyć. Może przybierać odcień sinawy lub żółty. Naruszona zostaje funkcja gruczołów łojowych i potowych. Typowym objawem jest także przerzedzenie owłosienia skóry głowy, wypadanie brwi, rzęs, utrata owłosienia płciowego.
Obrzęk śluzowaty- diagnostyka
Na diagnostykę niedoczynności tarczycy składają się badania: laboratoryjne, obrazowe, EKG. W badaniach krwi zauważa się zmniejszenie stężenia wolnych hormonów tarczycy, wzrost, prawidłowe lub zmniejszone TSH (odpowiednio do przyczyny) wysokie miano przeciwciał anty-TPO i anty- Tg (występuje w chorobie Hashimoto).
W przypadku śpiączki hipometabolicznej można zauważyć małe stężenia FT4, zwykle trochę powiększone TSH, zwiększenie stężenia cholesterolu, niedokrwistość, czasami hiponatremię i niewielką hiperkalcemię.
Bada się USG tarczycy – obraz w zależności od źródła niedoczynności tarczycy. W późnym stadium choroby USG jamy brzusznej może zdiagnozować płyn w jamie otrzewnej, RTG płuc- płyn w opłucnej i powiększenie sylwetki serca. W przypadku symptomów ze strony układu krążenia pomocne mogą się okazać EKG i echo serca.
Może się okazać, że niezwłocznie trzeba będzie wykonać scyntygrafię tarczycy. Kluczowe w rozpoznaniu śpiączki metabolicznej są objawy przedmiotowe przy wyeliminowaniu innych możliwych przyczyn śpiączki.
Obrzęk śluzowaty leczenie
Niedoczynność tarczycy leczy się podając suplementy hormonalne Tyroksynę (L-T4). Należy stosować się do zasady rozpoczynania leczenia od małych dawek, a potem stopniowego ich zwiększania. Przy odpowiednim dostosowaniu poziomu hormonalnego procesy metaboliczne ulegają przyspieszeniu i objawy powoli się wycofują.
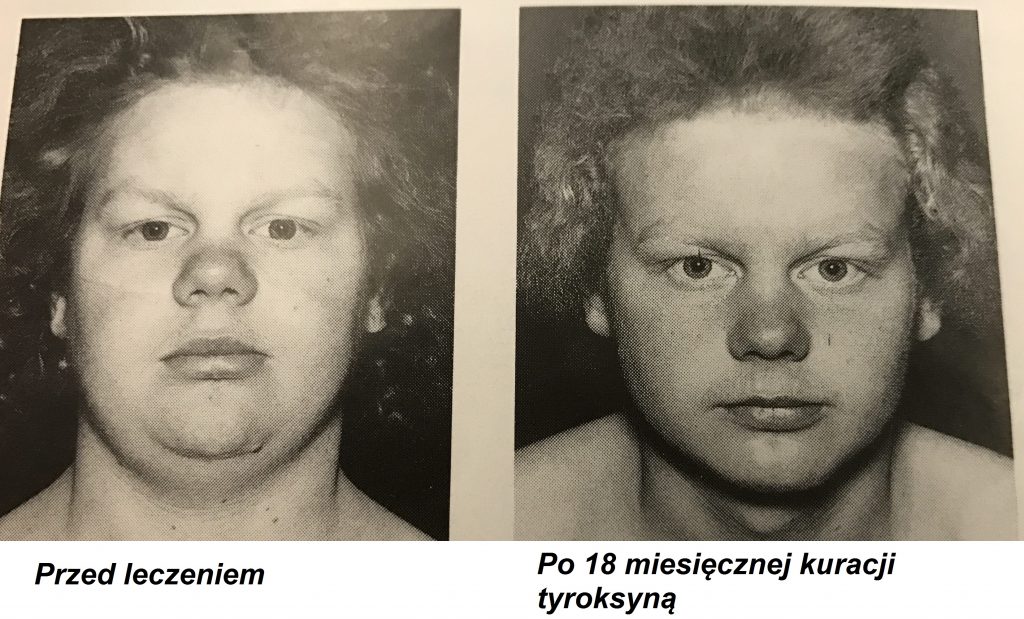
Leczenie śpiączki metabolicznej odbywa się na oddziale intensywnej terapii i jest zawsze wielopłaszczyznowe. Polega na przyjmowaniu L-T4 dożylnie, a kiedy zajdzie poprawa doustnie. Nie stosuje się tu zasady powolnego zwiększania dawki. Trzeba zapewnić odpowiednią wentylację płuc, wyrównanie stężeń elektrolitów i odpowiednią podaż płynów dożylnie. Wskazane jest leczenie chorób współwystępujących. Nie powinno się aktywnie ogrzewać chorego w hipotermii
źródła zdjęć:
Objaw Raynauda
20 lutego, 2019 BlogCo to jest objaw Raynauda?
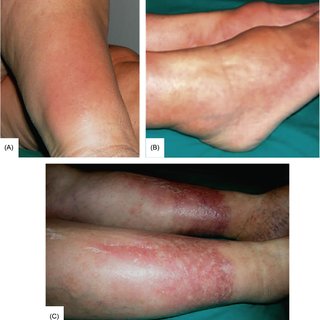
Objaw Raynauda to dolegliwość, której głównym objawem jest marznięcie nosa i małżowin usznych oraz drętwienie palców rąk i stóp. Charakterystyczny dla tej choroby jest nadmierny skurcz naczyń krwionośnych, który jest spowodowany stresem lub obniżoną temperaturą otoczenia.
Przyczyny tej przypadłości naczynioworuchowej są nieznane. Istotą tej choroby jest nagłe zblednięcie, następnie zsinienie i zaczerwienienie palców rąk, stóp rzadko nosa oraz uszu, które wiąże się z bólem i zdrętwieniem. Dolegliwość tą można określić jako pierwotną czyli choroba Raynauda, oraz wtórną czyli towarzyszącą innym chorobom- nazywaną zespołem Raynauda.
Choroba Raynauda- objawy
Pacjenci z chorobą Raynauda zazwyczaj zaliczają się do grupy wiekowej między 15. a 45. rokiem życia. Charakterystycznym objawem jest zblednięcie palców z uczuciem ich mrowienia pod wpływem zimna lub stresu. Kolejnym objawem jest ich sinienie i drętwienie, a po pewnym okresie czasu następuje zaczerwienienie z uczuciem bólu. Najczęściej dotyczy to palców rąk a często także palców stóp. Ponadto objaw może się pojawić w obszarze małżowin usznych, języka, nosa i warg. W niektórych przypadkach może dojść do wytworzenia się owrzodzeń opuszków palców, a nawet ich martwicy.
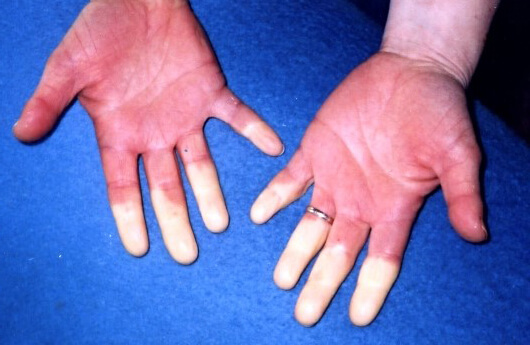
Zmiany zabarwienia, które są obecne w zespole Raynauda są dobrze odgraniczone, a także zróżnicowane- dotykają jednego lub więcej palców. U chorych można zaobserwować:
– blednięcie– jest ono przypadłością, która jest klasyczna dla fazy niedokrwiennej, jest efektem skurczu tętniczek w okolicy palców.
– sinica– upośledzenie prawidłowego krwawienia jest drogą do rozszerzenia żył i włośniczek, w efekcie odtlenowana krew zalega w naczyniach
– przekrwienie– występuje w czasie ogrzewania na skutek zaniknięcia skurczu tętnic palców i podniesienia poziomu przepływu krwi przez tętniczki i naczynia włosowate
Po wyeliminowaniu przypuszczeń wtórnych przyczyn objawu Raynauda mówimy o chorobie Raynauda. Warto wspomnieć, że połowa pacjentów z objawem Raynauda cierpi na chorobę Raynauda. W toku choroby zaatakowane zostają palce rąk. W początkowej fazie choroba może zająć jeden lub dwa opuszki palców, z biegiem czasu może zaatakować cały palec, a nawet wszystkie palce. Dla pewnych grup chorób charakterystyczne jest zgrubienie tkanki podskórnej w miejscu palców. Specjaliści twierdzą, że objaw Raynauda wykazuje łagodniejszy przebieg u osób cierpiących na chorobę.
Choroba Raynauda – przyczyny
Choroba i objaw Raynauda są spotykane w następujących dolegliwościach:
– toczniu rumieniowatym układowym
– reumatoidalnym zapaleniu stawów
– mieszanej chorobie tkanki łącznej
– zapaleniu wielomięśniowym i skórno- mięśniowym
– miażdżycy zarostowej kończyn
– ziarniniaku Wegenera
– chorobie Behçeta
– guzkowym zapaleniu tętnic
– twardzinie układowej
– zaburzeniach w składzie krwi
– zakrzepowo-zarostowym zapaleniu naczyń
– zaburzeniach w składzie krwi
W grupie ryzyka zachorowania na chorobę Raynauda są też osoby, u których wykryto mononukleozę zakaźną, zapalenie wsierdzia, chorobę z Lyme oraz wirusowe zapalenie wątroby typu B i C. Choroba Raynauda może wystąpić również u osób, które przyjmują niektóre leki kardiolgiczne, preparaty immunosupresyjne oraz doustne środki antykoncepcyjne. Duża zachorowalność występuje również wśród pracowników, w których zawodzie narażeni są na kontakt z metalami ciężkimi takimi jak: ołów i tal, a także na chlorek winylu.
Choroba Raynauda – rozpoznanie
W celu zdiagnozowania choroby Raynauda lekarz zbiera na początku informacje od chorego. Ma to formę wywiadu. Stosuje się również badania przedmiotowe oraz badania dodatkowe. Stwierdzenie objawów klinicznych chorób, w przebiegu których obecny jest objaw Raynauda, jest podstawą do rozpoznania zespołu Raynauda.
Ustalenie diagnozy jest ważne dla osób znajdujących się w grupie ryzyka rozwoju zespołu Raynauda. Do grupy tej zaliczają się osoby, u których objaw Raynauda wystąpił przed 30 rokiem życia oraz wszyscy, u których wykryto zmiany troficzne (owrzodzenie, martwica) w okolicy opuszek palców oraz chorzy na układowe choroby tkanki łącznej.
U pacjentów, u których możemy zaobserwować nagłe blednięcie palców u rąk i stóp, na skutek przeżywania silnych emocji lub uczucia zimna, wykonuje się badanie określane jako próba prowokacyjna. Próba ta polega na zanurzeniu na kilka minut w zimnej wodzie rąk lub stóp chorego lub włożeniu ich pod strumień zimnej wody. Oprócz tego należy wykonać badania krwi- jest to konieczne do stwierdzenia, co jest przyczyną objawu Raynauda. Jeżeli wynik badań jest pozytywny i dołączają się do tego objawy może to świadczyć o występowaniu zespołu Raynauda.
Leczenie objawu Raynauda
U większości chorych z objawem Raynauda terapia nie jest konieczna. Pacjenci z postacią wtórną choroby powinni być poddani leczeniu, jednak rzadko leczenie to bywa skuteczne. Terapia zespołu Raynauda ma za zadanie leczenie choroby podstawowej oraz objawów skurczu naczyń. Na pierwszym planie znajduje się profilaktyka. Dlatego lekarz powinien przekazać pacjentowi podstawowe informacje na temat choroby i sposobów jej zapobiegania. Najważniejsza jest zmiana nawyków chorego jak na przykład: rzucenie palenia, unikanie ekspozycji na zimno, odstawienie leków antykoncepcyjnych i preparatów powodujących skurcz naczyń krwionośnych oraz ograniczenie picia napojów zawierających kofeinę.
Farmakoterapię stosuje się wówczas, gdy choroba ma ciężki przebieg oraz gdy zawiodły inne środki doraźne. Wówczas stosuje się:
– blokety kanałów wapniowych, szczególnie zmniejszające objawy zespołu Raynauda, np. felodypina, nifedypina, isradypina oraz amlodypina;
– antagoniści postsynaptycznych receptorów α1-adrenergicznych – skuteczne są doksazosyna, prazosyna oraz terazosyna;
– preparaty sympatykolityczne w postaci pentoksybenzaminy, guanetydyny oraz metyldopy.
U pacjentów, u których organizm nie odpowiada na leczenie farmakologiczne przeprowadza się sympatekromię palców. Zabieg wygląda następująco: niszczy się nerw współczulny układu nerwowego, który zaopatrują naczynia krwionośne.
źródła zdjęć:

