Tag: przychodnia Okulickiego
Narkolepsja
20 września, 2019 BlogCo to jest narkolepsja?
Narkolepsja należy do chorób neurologicznych. Jej istotą jest nadmierna senność w ciągu dnia. Za jej etiologię uważa się niedobór hipokretyny- białka, które jest odpowiedzialne za regulowanie snu i czuwania. Zmniejszona produkcja hipokretyny jest skutkiem uszkodzenia bocznego podwzgórza (część mózgu), od którego uzależniony jest sen. Powszechnie głoszą, że dzieje się tak w wyniku nieprawidłowej reakcji układu odpornościowego, którą wywołuje banalna infekcja.

Narkolepsja cztery główne objawy
Nie zawsze występują wszystkie cztery objawy w toku choroby.
– senność, która występuje w ciągu dnia- Ten objaw jest pierwszym, a czasami jedynym symptomem choroby. Chorym zdarza się zasypiać w czasie krótszym niż 5 minut w przypadkach, gdy zdrowa osoba jest aktywna, na przykład podczas rozmowy z przełożonym. Senność zmienia się w ciągu dnia. Po krótkiej drzemce ustępuje, po czym znów się nasila.

– katapleksja-Jest to objaw, który występuje wyłącznie w narkolepsji. Katapleksja polega na spadku napięcia mięśniowego w sytuacjach emocjonalnych (np. gniew, śmiech). Za sprawą zwiotczenia mięśni chorzy miękko osuwają się na ziemię. Kiedy uszkodzenie podwzgórza jest niewielkie wiotczeją jedynie mięśnie twarzy, co przejawia się bełkotliwą mową i opadającą żuchwą.
– halucynacje senne -Narkolepsja łączy się z fazą snu REM, w której występują marzenia senne. Faza non- REM (głęboka, bez snów) powinna poprzedzać fazę REM tak jak to się dzieje u osób zdrowych. Narkolepsja charakteryzuje się tym, że chorzy na nią zapadając w sen od razu zagłębiają się w świat bardzo rzeczywistych marzeń sennych, które zazwyczaj budzą lęk i są podobne do halucynacji.
– paraliż przysenny– występuje podczas zasypiania albo tuż po obudzeniu. Pojawia się niemożność poruszania się przez kilka lub kilkanaście sekund ponieważ ciało jest sparaliżowane tak jak w czasie marzeń sennych, jednak świadomość nie jest uśpiona.
Narkolepsja – diagnoza
W postawieniu trafnej diagnozy pomagają badania snu pacjenta w nocy i w ciągu dnia (czujniki zapisują na przykład liczbę drzemek, zasypianie od razu fazą snu REM). Innym sposobem na rozpoznanie choroby jest pobranie płynu mózgowo- rdzeniowego oraz sprawdzenie poziomu hipokretyny, w Polsce jednak nie stosuje się tego sposobu.
Narkolepsja – leczenie

Aby wyleczyć katapleksję i halucynacje wdraża się leczenie przeciwdepresyjne natomiast na nadmierną senność stosuje się preparat używany w terapii ADHD- nie zawsze jednak wykazuje on skuteczność. Na świecie rozpowszechniony jest inny lek działający pobudzająco. Ma on właściwości stymulujące dzięki którym pacjent może w miarę normalnie funkcjonować nie zapadając w drzemkę w ciągu dnia. Kiedy przypadek jest ciężki do leczenia włącza się hydroksymaślan sodu, który ułatwia dobry sen nocą i ogranicza ataki snu w dzień. Niestety oba wspomniane wyżej leki nie podlegają refundacji, a indywidualny ich import jest kosztowny.
źródła zdjęć:
- https://www.therecoveryvillage.com/wp-content/uploads/2018/11/NARCOLEPSY.jpg
- https://www.kobieta.pl/media/cache/default_view/uploads/media/default/0001/53/a71373299f28a02003e63324df9e775a7b189bd5.jpg
- https://media.healthday.com/Images/icimages/doc_teen2262.jpg
Zaburzenia rytmu serca u osób w podeszłym wieku
8 sierpnia, 2019 BlogMigotanie przedsionków – arytmia u osób starszych

Migotanie przedsionków jest najpopularniejszym zaburzeniem rytmu serca. Statystycznie aż 85% osób w wieku powyżej 65 lat cierpi na to zaburzenie. W formie trwałej migotanie przedsionków (AF) rzadko dotyczy zdrowego serca, dlatego standardowo występuje u osób starszych. Najczęściej zdarza się na skutek uszkodzenia serca przez wieloletnie ciśnienie tętnicze i chorobę niedokrwienną serca.
Objawy w postaci powikłań
Migotanie przedsionków może przebiegać bezobjawowo lub ujawnić się w postaci uczucia kołatania, czy szybkiego i niemiarowego bicia serca. Innymi symptomami mogą być zawroty głowy, omdlenia, osłabienie i poty. Aby wykryć tą chorobę należy wykonać badanie EKG, które pokazuje charakterystyczne cechy. Zazwyczaj wraz z tym badaniem powinno się wykonać również badanie obrazowe czyli echokardiograficzne. Wykazuje ono, czy serce jest zdrowe i czy ewentualnie nie doszło do powikłań choroby.

Najbardziej niebezpiecznym powikłaniem arytmii jest tworzenie się skrzepów krwi w sercu. Ponieważ ruch przedsionków nie przynosi rezultatów w przepychaniu krwi do komór, pozostaje ona w nich dłużej niż powinna, co powoduje procesy krzepnięcia (zgodnie z zasadą, że krew musi płynąć wartkim strumieniem, by pozostać płynną. Skrzeplina ma postać kruchą, łatwo ulegającą rozpadowi. W sytuacji, gdy fragment skrzepu dostanie się do naczyń, to wraz z prądem krwi przepłynie do mózgu, gdzie może pozbawić drożności mniejszej tętnicy, co odcina dalszy dopływ krwi i tlenu. Taki stan nazywamy udarem niedokrwiennym mózgu, którego następstwem może być śmierć lub trwałe inwalidztwo. Dlatego też ważne jest aby podjąć leczenie AF, choć może być ono z początku nieco uciążliwe.
Jak wygląda leczenie arytmii?
Leczenie składa się z kilku składników:
– U tej partii chorych, u których serce nie jest całkowicie zniszczone staramy się unormować stan pacjenta. Mówimy wówczas o kardiowersji. Na kardiowersję składa się podanie leku zwalczającego arytmię lub “porażenie” serca prądem z elektrod przyłożonych do skóry klatki piersiowej (podobnie jak to ma miejsce przy defibrylacji) i unormowaniu tym samym pracy serca.

– u chorych narażonych na szybki nawrot choroby, pilnujemy za pomocą leków, by serce pracowało w odpowiednim dle siebie rytmie. Takie postępowanie dobrze sprawdza się u chorych w starszym wieku z chorym sercem.
– niekiedy stosujemy leczenie zabiegowe zwane ablacją
– konieczne u wszystkich chorych jest leczenie przeciwzakrzepowe, czyli takie, które utrzymuje płynność krwi i nie dopuszcza do jej krzepnięcia. W większości przypadków sama aspiryna może okazać się niewystarczająca i należy wdrożyć leczenie tak zwanym doustnym antykoagulantem (Acenokumarol, Warfin). Leczenie musi być prowadzone pod ścisłym nadzorem ponieważ krew nie może być nadmiernie rozrzedzona, bo to grozi krwawieniami. Dlatego warto zwrócić się o pomoc lekarza, by ten kontrolował, czy zostały wykonane badania krwi przynajmniej raz w miesiącu.
źródła zdjęć:
http://www.bantamedia.com/wp-content/uploads/2016/01/The-Heart-of-the-Matter-Western-Health-Reserve-Heart-Health-Feature-old-woman-heart-635×450.jpg
https://cdn-prod.medicalnewstoday.com/content/images/articles/313/313217/chest-pain.jpg
https://clicktimez.com/wp-content/uploads/2016/10/cchat.jpg
Mięśniaki macicy
6 sierpnia, 2019 BlogCo to są mięśniaki macicy?
Mięśniaki macicy są rodzajem guzów, które tworzą się z włókien mięśniowych macicy. Najczęściej nie są złośliwe. Mogą powstawać na powierzchni, w ścianie, pod śluzówką albo na szyjce macicy. Mięśniaki macicy są dolegliwością powszechną ale zazwyczaj- w 99% przypadków mają postać łagodną. Ich powstawanie jest powiązane z tendencjami genetycznymi i problemami z poziomem estrogenów we krwi. Mięśniaki macicy mogą powodować różne objawy takie jak: bóle brzucha, obfite miesiączki, które skutkują anemią, bolesne uciski na różne części narządu rodnego.
Przyczyny i objawy mięśniaków macicy
Etiologia powstawania mięśniaków macicy jest nie do końca wyjaśniona. Ich tworzenie jest prawdopodobnie uwarunkowane przez zaburzenia produkcji i przemian niektórych substancji wydzielanych w układzie nerwowym. Nie bez znaczenia jest również występowanie wysokiego poziomu estrogenów we krwi. W początkowym etapie wzrostu mięśniaki z reguły nie powodują dolegliwości. Pojawienie się objawów jest skorelowane z umiejscowieniem, liczbą i wielkością guzków. Najczęstszymi objawami mięśniaków macicy są:
– plamienie z dróg rodnych
– obfite, bolesne i długie krwawienia miesiączkowe z występowaniem we krwi skrzepów
– nieregularne miesiączki
– krwawienia międzymiesiączkowe
– uczucie ciała obcego lub parcia w okolicy brzucha
– bóle w dole brzucha
Krwotoczne miesiączki implikuje fakt trudności w obkurczaniu się ścian macicy i wydłużone gojenie się miejsc po złuszczonym endometrium. Może to prowadzić do niedokrwistości (odczuwane dolegliwości: bóle głowy, osłabienie, duszność, przyspieszenie tętna). Duże guzy macicy mogą powodować ucisk na znajdujące się w pobliżu narządy. W sytuacji gdy mięśniaki macicy uciskają na pęcherz i cewkę moczową mogą nieść ze sobą zapalenie pęcherza moczowego, zaleganie moczu i napadowe nietrzymanie moczu. Ucisk na moczowody może skutkować wodonerczem i zaburzeniem funkcji nerek. Gdy uciskają na odbytnicę mogą powodować zaparcia, a nawet niedrożność jelit. Jeśli wraz z mięśniakiem współwystępują krwawienie z dróg rodnych, skurcze brzucha podobne do porodowych oraz, gdy uwidacznia się on w pochwie, mówimy wówczas o tak zwanym rodzącym się mięśniaku.
Postępowanie w leczeniu mięśniaków
Mięśniaki macicy często towarzyszą schorzeniom takim jak: endometrioza lub nowotwory śluzówki macicy. Guzy macicy rozwijające się po menopauzie lub stale się powiększające rzadko należą do mięśniaków. Nieleczone zmiany podlegają zwyrodnieniu- martwicy, rozmiękczeniu, zakażeniu, zwłóknieniu. Taka postać choroby wywołuje duże dolegliwości bólowe objawy tak zwanego ostrego brzucha i inne ogólnoustrojowe dolegliwości. Mięśniaki jednak należą do zmian łagodnych. Podlegają leczeniu dopiero wówczas, gdy występują z ich strony bolesne objawy. W większości przypadków leczy się je operacyjnie.
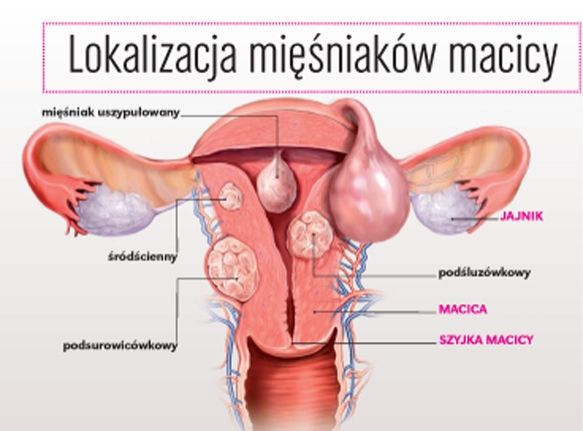
Guzom, które nie dają żadnych objawów należy się przyglądać i odwiedzać ginekologa regularnie co trzy miesiące. Nie zawsze istnieje potrzeba usuwania guzów operacyjnie. Czasami ich leczenie może być oparte na hormonoterapii. W wielu przypadkach nie odnosi ona jednak zamierzonych efektów i powoduje powikłania. Zachodzi potrzeba operacyjnego usunięcia mięśniaków macicy, nawet jeśli nie dają one objawów, jeśli:
– mięśniak jest bardzo dużych rozmiarów
– guz szybko się rozrasta
– mięśniak ma dużą szypułę i jest ruchomy w jamie brzusznej
– nie można wyeliminować guza jajnika
– mięśniaki powodują niepłodność
– występują nawykowe poronienia i\ lub porody przedwczesne
– mięśniaków jest wiele – tak zwana macica mięśniakowata
Operacja mięśniaków jest leczeniem z wyboru. W operacji można zastosować wykonanie drogą przezpochwową lub przezbrzuszną. Niestety usunięcie mięśniaka nie jest równoznaczne z całkowitym wyleczeniem ponieważ problem może nawracać. Zmiany w macicy można rozpoznać poprzez badanie ginekologiczne, badanie USG i laparoskopię.
źródła zdjęć:
http://static.prsa.pl/images/cd4a517c-f94c-4cbd-8ddf-4b6fc7ecd255.jpg
http://1.bp.blogspot.com/-g-S1x-sHr34/Ve02-Ru9ljI/AAAAAAAAALE.jpg
Zapalenie gruczołu Bartholina
10 stycznia, 2019 Blog1. Co to jest zapalenie gruczołu Bartholina?
Zapalenie gruczołu Bartholina charakteryzuje się obrzmieniem, zaczerwienieniem i pojawieniem się guza w przedsionku pochwy.
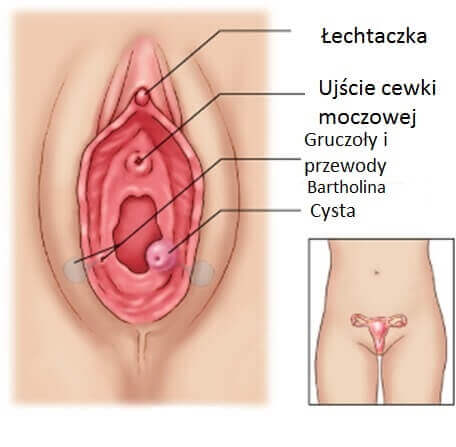
Gruczoły Bartholina to leżące po obu stronach przedsionka pochwy guzki wielkości ziarnka grochu. Konsekwencją nieleczenia tej choroby jest zapalenie narządów miednicy mniejszej. Na zapalenie gruczołu Bartholina najczęściej chorują kobiety aktywne seksualnie w wieku 20-40 lat.
2. Zapalenie gruczołu Bartholina objawy
Schorzenie to występuje w dwóch postaciach: w postaci przewlekłej i ostrej. W stanie ostrym pojawia się bolesny guz, który jest wyczuwalny, znajduje się on w przedsionku pochwy (może być utrudnieniem przy chodzeniu i siedzeniu), następuje zaczerwienie okolicy guza, pacjentka ma podwyższoną temperaturę, a ból nasila się podczas poruszania się.
W stanie przewlekłym guz ma postać bezbolesną, rzadko spotykane jest wystąpienie u pacjentki podwyższonej temperatury ciała.

3. Skąd bierze się zapalenie gruczołu Bartholina?
U przyczyn zapalenia gruczołu Bartholina leży najczęściej zakażenie bakteryjne. Konsekwencją infekcji jest obrzęk i zatkanie ujścia przewodów wyprowadzających- wytwarzana wydzielina zaczyna odkładać się w gruczole (powstaje tak zwana torbiel zastoinowa). W torbieli tworzy się ropień jeśli dojdzie do zakażenia zalegającej w niej zastoinowej wydzieliny.

W celu uniknięcia infekcji należy dbać o:
- używanie prezerwatyw – głównie gdy się ma kilku partnerów seksualnych
- pamiętać o odpowiedniej higienie miejsc intymnych (na przykład stosując żele do higieny intymnej o odpowiednim pH)
- noszenie przewiewnej, bawełniananej bielizny
- przyjmowanie preparatów zawierających kultury bakterii Lactobacillus i Bifidobacterium (doustnie lub miejscowo dopochwowo) w czasie trwania i po zakończeniu antybitykoteraapii.
4. Zapalenie gruczołu Bartholina – jak wygląda diagnostyka?
Diagnozę lekarz może postawić w oparciu o objawy kliniczne i badanie ginekologiczne przeprowadzone za pomocą wziernika. Zdarza się, że zachodzi konieczność przeprowadzenia tak zwanego posiewu z wydzieliny gruczołu Bartholina.

5. Leczenie – jakie kroki należy podjąć?
Leczenie zachowawcze służy obserwacji lub/i równoczesnym włączeniu antybiotykoterapii. W przypadku występowania mało nasilonych objawów zapalenia (lekki ból, niewielki obrzęk, zaczerwienienie) może zostać zastosowana antybiotykoterapia oraz “domowe sposoby leczenia'”. Są to: nasiadówki, lub okłady z preparatów zawierających octanowinian glinu (np. Altacet, płyn Burowa), rumianek, nadmanganian potasu (KMnO4) lub mieszanek ziołowych (np. Vagosan).
Źródła zdjęć:
https://krokdozdrowia.com/wp-content/uploads/2017/05/schemat-budowy-kobiecych-narzadow-zewnetrznych.jpg
https://www.drneelimamantri.com/wp-content/uploads/2017/04/edited.jpg
http://www.petermlotzemd.com/wp-content/uploads/2018/06/Cure-Vaginal-Dryness-1-825×510.jpeg
https://s.doctoroz.com/styles/720×480/s3/sites/default/files/media/image_thumb/Gynecologist-09-28-12-720.jpg?itok=qu0G2H-j
Nowe artykuły na naszym blogu
23 października, 2018 Aktualności, OkulickiegoWitam,
Pragniemy poinformować, że na naszym blogu pojawiły się nowe artykuły. Zapraszamy do zapoznania się z ich treścią.
Oto tematyka, która była poruszana:
Choroby przenoszone drogą płciową
https://bjmedical.pl/choroby-przenoszone-droga-plciowa-cz-1/
Choroba Hashimoto
https://bjmedical.pl/choroba-hashimoto/
Zawroty głowy
https://bjmedical.pl/zawroty-glowy/
Taping – plastrowanie
https://bjmedical.pl/taping-plastrowanie/
Aparaty ortodontyczne ruchome:
Nowe artykuły na naszym blogu
15 czerwca, 2018 Aktualności, Felińskiego, OkulickiegoWitamy,
pragniemy poinformować, że w ostatnim czasie pojawiły się na naszym blogu nowe artykuły. Zapraszamy do zapoznania się z ich treścią.
Oto tematy, które były poruszane:
Nadczynność i niedoczynność nadnerczy
https://bjmedical.pl/nadczynnosc-niedoczynnosc-nadnerczy/
Menopauza
https://bjmedical.pl/menopauza-naturalny-proces-fizjologiczny/
Nowotwór nerki
https://bjmedical.pl/nowotwor-nerki-podstawowe-informacje/
Nadwrażliwość zębów
https://bjmedical.pl/nadwrazliwosc-zebow/
Drenaż limfatyczny
https://bjmedical.pl/drenaz-limfatyczny/
Zapalenie jajników
https://bjmedical.pl/zapalenie-jajnikow/
Tematy zawarte w artykułach umieszczanych na blogu dotyczą specjalizacji naszej przychodni, która mieści się przy ul. Okulickiego w Krakowie.
Nowe artykuły na naszym blogu
8 maja, 2018 Aktualności, Felińskiego, OkulickiegoWitamy,
w ostatnim czasie pojawiły się kolejne artykuły na naszym blogu.
Zapraszamy do zapoznania się z ich treścią:
Endometrioza
https://bjmedical.pl/endometrioza/
Niewydolność nerek
https://bjmedical.pl/niewydolnosc-nerek/
Budowa zęba
https://bjmedical.pl/budowa-zeba/
Nadciśnienie tętnicze
https://bjmedical.pl/nadcisnienie-tetnicze/
Masaż leczniczy
https://bjmedical.pl/masaz-leczniczy/
Tematy zawarte w artykułach umieszczanych na blogu dotyczą specjalizacji naszej przychodni, która mieści się przy ul. Okulickiego w Krakowie.
Przychodnia nieczynna 2.05.2018r
27 kwietnia, 2018 Aktualności, OkulickiegoWitamy,
pragniemy poinformować, że w dniu 2.05.2018r przychodnia będzie zamknięta.
Za utrudnienia serdecznie przepraszamy.
Rejestracja online https://bjmedical.pl/rejestracja/
Nadciśnienie tętnicze
20 kwietnia, 2018 BlogNadciśnienie tętnicze jest to schorzenie odpowiadające za układ krążenia krwi. Charakterystycznym symptomem tej choroby jest podwyższone ciśnienie krwi zarówno skurczowe jak i rozkurczowe (wysokość ciśnienia wynosi powyżej 140 mmHg w przypadku ciśnienia skurczowego i/lub powyżej 90 mmHg w przypadku ciśnienia rozkurczowego).
Podział ciśnienia krwi:
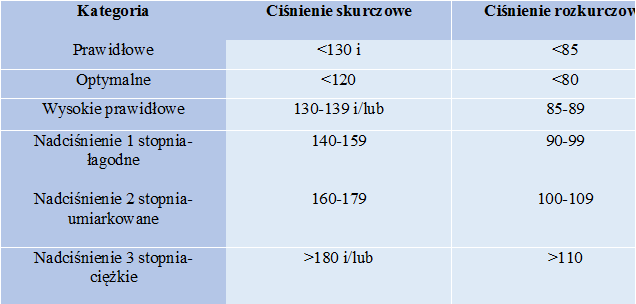
Nadciśnienie tętnicze może mieć charakter pierwotny lub wtórny. Przy nadciśnieniu pierwotnym dużą rolę odgrywają czynniki genetyczne i środowiskowe. Istotę nadciśnienia wtórnego stanowi dobrze znana przyczyna choroby na przykład choroby nerek, choroby gruczołów dokrewnych, choroby mózgu. Najczęściej spotykane u chorych jest nadciśnienie tętnicze pierwotne
Przyczyny nadciśnienia tętniczego pierwotnego:
Powszechnie przyjmuje się, że choroba ta ma podłoże dziedziczno – genetyczne. Przyczynami tej choroby mogą być otyłość oraz zaburzenia nerwicowe, które są uzależnione od konfliktów w środowisku rodzinnym lub zawodowym, stałego napięcia psychicznego itp. Wzmacniać czynniki ryzyka może także zbyt duże spożycie soli kuchennej, którego skutkiem może być przewlekłe podwyższenie stężenia sodu w surowicy krwi. U osób cierpiących na nadciśnienie pierwotne występuje okres nadciśnienia chwiejnego, mówimy o nim wówczas, gdy stopień podwyższonego ciśnienia wykazuje pewne wahania oraz okres nadciśnienia utrwalonego, gdy ciśnienie jest stale podwyższone.
Objawy nadciśnienia tętniczego pierwotnego:
Do początkowych objawów nadciśnienia należą:
kołatanie serca
miernie podwyższone ciśnienie tętnicze krwi
zaburzenia snu
szum i zawroty głowy
zwiększona pobudliwość nerwowa
zaczerwieniona twarz
W późniejszym stadium chorzy mogą uskarżać się na pieczenie, ból za mostkiem, które mogą sugerować dołączającą się niewydolność wieńcową oraz zadyszkę przy wysiłkach fizycznych, co może być spowodowane niedomogą lewej komory mięśnia sercowego. Jeżeli ciśnienie tętnicze nie jest leczone może dojść do wylewu krwi z naczyń do mózgu, zaburzeń mowy, niedowładów.
Leczenie nadciśnienia tętniczego pierwotnego
W profilaktyce leczenia nadciśnienia tętniczego ważna jest stała opieka lekarska, regularna kontrola ciśnienia oraz stosowanie odpowiedniej diety, zachowywanie odpowiednich warunków higienicznych, unikanie stresu, ograniczenie solenia posiłków. Lekarze dysponują obecnie szeroką gamą leczenia farmakologicznego nadciśnienia.
W rozpoznaniu nadciśnienia pomogą następujące metody:
– przede wszystkim pomiar ciśnienia krwi,
– badania laboratoryjne
– badanie UKG (echokardiografia)
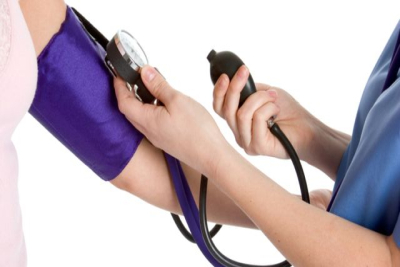
Specjalizacją która zajmuje się leczeniem tego schorzenia jest kardiologia. W naszej Przychodni, która znajduje się na ulicy Okulickiego w ramach tej specjalizacji przyjmuje lek. med. Krzysztof Krawczyk. W celu zarejestrowania się do tego lekarza lub innych specjalistów przyjmujących w naszej przychodni mogą Państwo skorzystać z rejestracji online, znajdującej się pod adresem: www.bjmedical.pl/rejestracja
Źródła zdjęć:
http://dietetyk-proporcja.pl/co-ma-wplyw-na-nadcisnienie-tetnicze/
http://www.kielce-kardiolog.pl/index.php/porady-dla-pacjentow
Niewydolność nerek
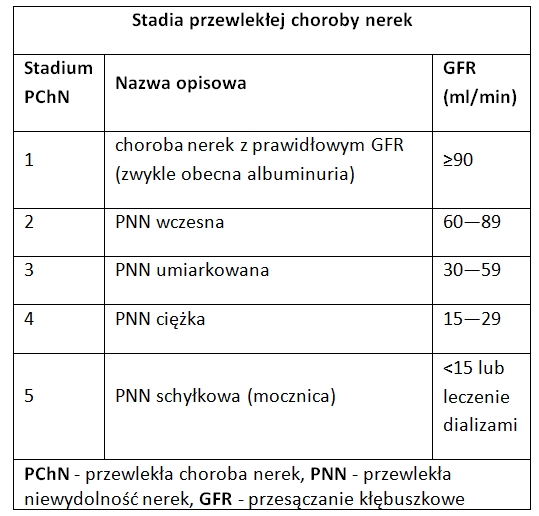
6 kwietnia, 2018 BlogNiewydolność nerek pojawia się na skutek postępującego uszkodzenia tego narządu. Choroba ta rozwija się stopniowo. Pierwsze symptomy tego zaburzenia nie wpływają na funkcjonowanie innych narządów. Występują dwa typy niewydolności nerek, są to: niewydolność ostra i przewlekła. Ostra niewydolność rozwija się i przebiega burzliwie, ma jednak charakter odwracalny. Wyróżnia się w jej przypadku 4 okresy:
Okres wstępny – od zadziałania czynnika sprawczego do uszkodzenia nerek.
Faza skąpomoczu lub bezmoczu (10-14 dni).
Faza wielomoczu (do kilku tygodni).
Okres zdrowienia – powrót do pełnej czynności nerek (kilka miesięcy).
Przewlekła niewydolność grozi całkowitym upośledzeniem funkcjonowania nerek i jest nieodwracalna. Prawidłowe funkcjonowanie nerek jest konieczne do odpowiedniej pracy wszystkich tkanek i narządów w organizmie. Oceną czynności nerek jest ich wydolność. Podstawowym następstwem niewydolności nerek jest niedostateczne oczyszczanie krwi i usuwanie wody, co skutkuje wzrostem stężenia produktów przemiany materii, toksyn i przewodnienia. Należy pamiętać, że niewydolność nerek prowadzi do trwałego uszkodzenia wszystkich narządów, zanieczyszczona krew ma bowiem dostęp do wszystkich organów zaburzając ich funkcjonowanie.
Niewydolność nerek – przyczyny:
Najczęściej ostrą niewydolność nerek powoduje:
krwotok
ostre śródmiąższowe lub kłębuszkowe zapalenie nerek
biegunka lub wymioty
niedrożność dróg moczowych wywołana przez kamicę nerkową lub nowotwór
hemoliza
wstrząs septyczny
zatrucie toksynami
wstrząs urazowy
Przewlekłą niewydolność nerek powodują najczęściej:
cukrzyca
choroby cewkowo-śródmiąższowe
choroby naczyń
choroby kłębuszków nerkowych (pierwotne i wtórne)
powiększona prostata
choroby z towarzyszącymi torbielami nerek (na przykład wielotorbielowatość nerek)
- niewłaściwa dieta
Niewydolność nerek – objawy:
Do najważniejszych objawów przewlekłej niewydolności nerek należą:
osłabienie, zmęczenie, niedożywienie,
obniżona temperatura ciała,
zaburzenia nawodnienia organizmu,
obniżona odporność na zakażenia,
białkomocz,
krwiomocz
wysokie ciśnienie krwi
Diagnostyka niewydolności nerek: polega przede wszystkim na wykonaniu USG nerek. Ważna jest też kontrola ilości wypijanych płynów i oddawanego moczu. Istotna również jest tomografia komputerowa (zwykle bez kontrastu), oraz badanie krwi (OB, glukoza, stężenie wapnia, sodu, kreatyniny, mocznika).
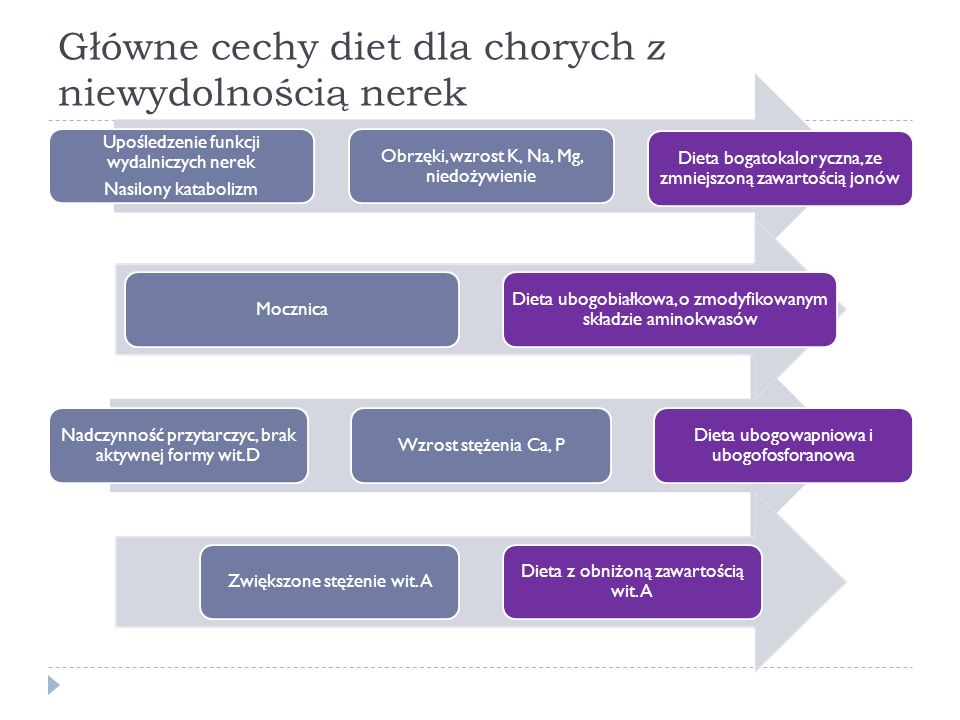
Leczenie niewydolności nerek: zależy od przyczyny niewydolności. Często podawane są leki moczopędne i przeciwbakteryjne. Zalecane jest także leżenie w łóżku i specjalna dieta z ograniczoną ilością białka, ale bogata w węglowodany. W zaawansowanym stadium: dializy i przeszczep nerki.
Źródła zdjęć:
https://wylecz.to/pl/choroby/uklad-moczowo-plciowy/niewydolnosc-nerek.html
http://slideplayer.pl/slide/822473/

